Ianuarie 2021: Tratamentul inovator al parodontozei
Boala parodontală (parodontoza) reprezintă totalul afecțiunilor localizate la nivelul gingiei și a osului parodontal, structuri ce au ca rol principal menținerea dintelui în alveolă.
Afecțiunile parodontale au ca punct de plecare placa bacteriană ce se formează în mod constant pe dinți, după fiecare masă.
Cel mai frecvent, parodontoza apare atunci când placa bacteriană este lăsată să se acumuleze pe gingie și dedesubtul ei. Oricare dintre aceste simptome poate fi un semn al unei probleme serioase, care ar trebui verificată de un medic stomatolog.
Când periajul dinților nu este corect sau chiar lipsește, această peliculă de bacterii (biofilm) care formează placa se calcifică ducând în timp la apariția tartrului.
La nivelul plăcii bacteriene și al tartrului dentar se acumulează microorganisme patogene care duc la apariția bolii parodontale. Parodontoza este principalul motiv în pierderea dinților. Odată cu extracția unui dintele, riscul de a pierde dinții vecini crește mult.
Parodontoza: stabilirea diagnosticului
-------------------------------------------------------
Examenul clinic va cuprinde evaluarea dinților și a gingiilor.
La examinarea dinților se va urmări mobilitatea dentară (dacă dinții se mișcă), prezența sau absența cariilor, evidențierea furcației (zona din care rădăcinile dintelui se despart), poziția dinților pe arcadă și în alveolă, relația ocluzală (atingerea sau apăsarea dintre dintele superior și cel inferior) și traumele cauzate de acele atingeri imperfecte.
La nivelul gingiei, medicul stomatolog va evalua culoarea, conturul gingiei, consistența, prezența sau absența puroiului în șanțul gingival (șanțul dintre dinte și gingie), gradul de cheratinizare a gingiei, adâncimea șanțului gingival la sondare, sângerarea la sondare, nivelul atașamentului gingival, evidențierea furcației, prezența și severitatea retracției gingivale.
Prognosticul bolii se bazează pe următorii parametri:
- Sângerarea la sondare
- Lipsa atașamentului gingival
- Adăncimea șanțului gingival la sondare
- Evidențierea furcației
Evidențierea furcației reprezintă o pierdere osoasă între rădăcinile dinților cu mai multe rădăcini. O leziune a furcației profund invazivă are un prognostic slab pe termen lung.
Clasificarea leziunilor la nivelul furcației:
- Piedere osoasă incipientă
- Pierderea parțială a osului
- Pierderea totală a osului cu evidențierea furcației
- Este similară cu 3 la care se mai adaugă și retracția gingivală cu evidențierea furcației.
Stadiile parodontozei
-------------------------------
Stadiul 1 / Parodontita inițială este faza incipientă, caracterizată de pierderi de atașament gingival și pierdere osoasă limitată până la treimea coronară (partea dinspre coroana dentară) a septului osos alveolar. În această etapă sunt indicate protocolul LANAP și ulterior terapia cu plasmă trombocitară ca soluții de menținere a rezultatelor obținute.
Stadiul 2 / Parodontita moderată este o fază mai avansată a bolii cu afectarea treimii coronare a septului osos alveolar și apariția pungilor parodontale moderate cu adâncime de 5 mm. Și în acest stadiu al bolii se folosește protocolul LANAP și terapia cu plasmă trombocitară.
Stadiul 3 / Parodontita severă cu potențial de pierdere a dinților - cu leziuni de furcație și defecte în interiorul osului. Tratamentul este complex, inclusiv chirurgia parodontală.
Stadiul 4 / Parodontita severă cu potențial de pierdere a danturii - în acest stadiu apar dificultățile de mestecare, care de obicei necesită tratament complex multidisciplinar dincolo de terapia parodontală.
Parodontoza: tratament non-chirurgical cu laser
---------------------------------------------------------------------
Schema de tratament este complexă și va fi realizată în funcție de stadiul bolii parodontale.
Există o abordare nouă în tratamentul bolilor parodontale prin utilizarea de tehnici minim invazive non-chirurgicale. Protocolul LANAP și tehnica SRP sunt două dintre acestea.
LANAP (Laser Assisted New Attachment Procedure) este o procedură nouă de atașare a gingiei cu ajutorul laserului.
Terapia laser se bazează pe capacitatea celulelor propriului corp de a se regenera, fără adiție de os sau alte material sintetice. LANAP este o terapie parodontală non-chirurgicală, folosită pentru a trata afecțiunile gingivale, pentru regenerarea osoasă, ligamentele parodontale și țesutul gingival.
Utilizarea protocolului LANAP în afecțiunile parodontale ușoare sau moderate este mult mai confortabilă pentru pacient. Terapia cu laser este o procedură minim invazivă, fără durere și fără disconfort. Pentru majoritatea pacienților recuperarea este rapidă și fără efecte secundare.
Terapia inițială parodontală non-chirurgicală include toate măsurile care țintesc reducerea inflamației și a infecției parodontale înaintea intrării în terapia chirurgicală. Uneori terapia inițială poate fi atât de eficientă, încât terapia chirurgicală nu mai este indicată.
Succesul laserului dentar în bolile parodontale se datorează capacității sale de a viza sursa inflamației fără a răni sau îndepărta țesutul sănătos. De asemenea poate încetini sau împiedica gingia să se detașeze de dinte. Poate să reducă adâncimea pungii parodontale, permițând organismului să se vindece fără intervenția chirurgicală.
Protocolul LANAP parcurge următoarele etape:
- îndepărtarea tartrului supragingival cu ajutorul aparatului de detratraj piezoelectric
Aparatul de detratraj piezoelectric este diferit de aparatul de detartraj cu ultrasunete prin faptul că nu produce sensibilitate la nivelul dinților și nu traumatizează gingia. Este indicat în tratamentele parodontale deoarece distruge flora microbiană din șantul gingival și pungile parodontale. Tubulatura interioară de apă este fabricată din material antiseptic. Se folosesc doar apă distilată și soluții speciale pentru îmbunătățirea performanței tratamentelor parodontale (peroxid de hidrogen, clorhexidină, hipoclorit de sodiu).
- îndepartarea țesutului inflamat din punga parodontală
- îndepărtarea tartrului subgingival cu aparatul de detartraj piezoelectric
- SRP - scalarea și planarea suprafeței radiculare
SRP (Scaling and Root Planning) - scalarea și planarea mecanică a suprafețelor rădăcinilor dentare, metodă prin care se curăță și se dezinfectează pungile parodontale și leziunile de furcație. Prin această procedură se urmărește îndepărtarea factorilor iritanți și a biofilmului subgingival. Îndepărtarea minuțioasă a tartrului dentar și a plăcii bacteriene este singura procedură eficientă în profilaxia și terapia parodontitei
- Tratamentul laser cu efect bactericid
- Echilibrarea ocluzală (atingerea dintre dinție) prin șlefuirea selectivă la nivelul cuspizilor (proeminențele cu formă piramidală ale dintelui)
- Tratamentul de regenerare a țesutului și atașament gingival.
Laserul dentar terapeutic acționează în principal asupra microorganismelor de la nivelul parodonțiului determinând, cum s-a demonstrat recent, o scădere semnificativă a patogenității (probabilitatea de a cauza o infecție) acestora.
Laserul nu încălzește țesuturile înconjurătoare, acționând strict local, pe o suprafață de un cm pătrat, nu determină contracții musculare, scade tumefacția, diminuează inflamația și reduce semnificativ durerea.
Are efect pregnant de calmare a durerii, acțiune antibacteriană și antiinflamatorie (în formele de inflamație incipientă determină reducerea semnificativă a acesteia), accelerează procesul de vindecare.
O calitate aparte a laserilor terapeutici o reprezintă capacitatea lor de a traversa osul, astfel încât acționează și în profunzime. La Cabinetul Stomatologic Jollydent folosim laserul diodă de 650 nm în spectru roșu și 860 nm în spectru infraroșu.
Laserul în spectru roșu pătrunde 2-3 cm în adâncime cu o putere de 50 mw. Se recomandă pentru afecțiuni ale părților moi, tegumente și mucoase.
Laserul în spectru infraroșu pătrunde 3 cm cu o putere de 200 mw și apoi își reduce intensitatea la 50% după ce depăseste 3 cm. Se recomandă pentru afecțiuni ale părților dure osoase.
Terapia cu plasmă trombocitară PRP (Platelet rich Plasma)
------------------------------------------------------------------------------------
Tratamentul SRP este soluția cea mai bună de a păstra rezultatele obținute și de a le menține în timp.
Plasma trombocitară - substanța intercelulară lichidă a serului sangvin cu conținut sporit de trombocite (PRP) - este utilizată cu scop de regenerare a țesuturilor afectate. Plasma trombocitară conține o serie de elemente proteolitice, ce reglează homeostaza (capacitatea organismului de păstrare constantă a parametrilor interni precum temperatura, procentul de zahăr din sânge etc), participând la dezvoltarea reacțiilor organismului de adaptare, apărare și regenerare.
Plasma trombocitară conține:
- 7% proteine (fibrinogen, albumină, globulină)
- 2% substanțe nutritive (aminoacizi, glucoză, lipide) și hormoni (insulină, eritropoetină)
- electroliți (natriu, kaliu, calciu)
În anumite cazuri, injectarea cu plasma trombocitară este contraindicată:
- anomalii de coagulare a sângelui;
- reacții alergice la seria de preparate anticoagulare (heparină, herudină);
- diabet zaharat insulino-dependent
- sarcină, perioadă de alăptare;
- boli oncologice
- procese inflamatorii acute în zona de injectare.
Mecanismul de acțiune al plasmei trombocitare în țesuturile parodontale
Factorii de creștere sunt introduși în țesuturile parodontale cu ajutorul plasmei sub formă injectabilă.
Factorii de creștere stimulează formarea țesutului conjunctiv, sintetizarea colagenului, acidului hialuronic și elastinei. Prin urmare se induce formarea de țesut conjunctiv tânăr și vase sanguine de tip capilar.
Factorii de creștere blochează activitatea osteoclastelor (celule care au capacitatea de a distruge țesutul osos pe măsura formării altuia nou, având rol important în procesul de împrospătare osoasă) și stimulează proliferarea osteoblastelor (celule cu rol de regenerare a osului).
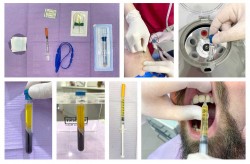
Etapele de obținere a plasmei trombocitare
- Se recoltează sânge de la pacient într-o eprubetă specială (Plasmolifting)
Eprubetele certificate Plasmolifting sunt confecționate din sticlă medicală borosilicată de cea mai înaltă calitate și sunt închise ermetic cu un dop ce asigură sterilitatea, stabilitatea conținutului interior și păstrarea vidului în interiorul eprubetei.
Eprubeta Plasmolifting conține un gel de absorbție specializat și un anticoagulant
- Eprubeta este așezată în centrifugă pentru a se obține plasma
- Plasma obținută este aspirată într-o seringă de insulină și apoi este injectată în zona de tratament
Cum se administrează plasma trombocitară
- prin injectare
- prin infuzie
- prin inhalare
Metoda prin injectare este cea mai uzuală. Există două principii de injectare:
- Concentrația maximă de factori de creștere va fi în zona și locul unde se introduce plasma, adică la locul înțepăturii, având loc o interacțiune între factorul de crestere specific cu receptorii țesutului zonei recipient. Se declanșează mecanismul de apariție a unei echimoze prin stress tisular la nivel local.
- Principiul “sacului terapeutic” prin injectarea plasmei în jurul zonei afectate.
Pregătirea pacientului înainte de injectare:
În ziua anterioară injectării pacientul nu va consuma carne, alimente grase, alcool.
În ziua injectării cu patru ore înainte de procedură pacientul nu consumă alimente, poate să bea suc, cafea, să se hidrateze.