Escarele de decubit (leziunile de presiune)
©
Autor: Dr. Dolfi Alexandra
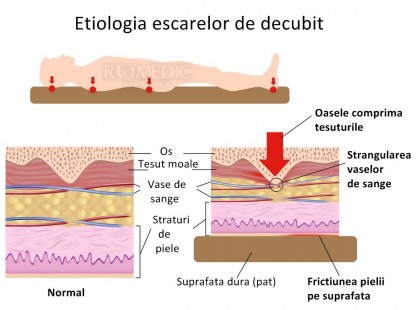
Escarele de decubit sau ulcerele de presiune sunt leziuni profunde ale țesuturilor determinate de irigarea lor insuficientă cauzată de compresiunile îndelungate ale acestora între proeminențele osoase și un plan dur. Reprezintă o cauză majoră de morbiditate și mortalitate, în special în cazul pacienților chirurgicali și neurologici.
Managementul acestor leziuni este o problemă de sănătate publică datorită faptului căorice pacient imobilizat la pat pentru mai mult timp va dezvolta Escare de decubit.
Escara este o leziune supurată, inflamatorie a țesuturilor și mucoaselor, care în timp va determina necroza acestora. În cazul escarelor de decubit este afectat tegumentul, care suferă prin ischemie, ajungându-se la moarte celulară și necroză.
Escarele pot apărea după intervale variabile de timp, de la câteva ore la câteva zile, în funcție de factorul de risc și de toleranța pielii la presiune îndelungată.
Pacienții care au dezvoltat deja un ulcer de presiune într-o anumită zonă au un risc cu 25% mai mare de a dezvolta ulcere de presiune și în alte zone supuse tensiunii. Însă în cazul în care pacientul este mobilizat și își reia activitatea, majoritatea ulcerelor se vindecă într-o perioadă de la câteva luni la un an.
Impactul economic al acestui tip de leziuni este foarte mare întrucât costurile de întreținere ale unui asemenea pacient sunt ridicate. De asemenea în cazul pacienților instituționalizați, cele mai multe fonduri sunt direcționate către tratarea ulcerelor de presiune.
Riscul de morbiditate și mortalitate al pacienților cu escare de decubit este crescut. Infecțiile reprezintă cea mai frecventă complicație majoră a ulcerelor de decubit, acestea având ca agenți etiologici atât microorganisme aerobe cât și anaerobe. Cel mai frecvent, de la nivelul leziunilor au fosti zolate: Proteus mirabilis, streptococul de grup D, E- Coli, Stafilococul auriu, Pseudomonas și Corynebacterium.În cazul pacienților cu bacteriemie, riscul de dezvoltare a unei infecții cu Bacteroides la nivelul ulcerelor de presiune este foarte mare. Nu trebuie realizate culturi din escare până când nu există semne documentate de infecție (scurgeri purulente, leucocitoză, febră, hipotensiune, tahicardie, modificări ale stării generale).
În cazul pacienților vârstnici, semnele de infecție pot fi mult mai slab exprimate sau chiar absente. Același lucru se întâmplă și în cazul pacienților imunocompromiși.
Mortalitatea în cazul infecției ulcerului de presiune atinge 50%, de aceea tratamentul antibiotic trebuie să fie cât mai specific, si de aceea antibiograma este obligatorie. Asocierea mai multor antibiotice nepotrivite, sau a antibioticelor cu spectru larg în cazul germenilor foarte virulenți determină creșterea rezistenței bacteriilor la antibiotice.
Osteomielita, care apare datorită răspândirii infecției de la tegument la os, apare la 26% dintre pacienți. Riscul este cu atât mai mare cu cât ulcerul persistă un timp îndelungat și se află în apropierea unei proeminențe osoase. Tratamentul antibiotic în cazul osteomielitei trebuie să se întindă pe durata a 6-8 săptămâni
Alte complicații ale ulcerelor de presiune: celulită difuză, abcese sinusale, artrită septică, carcinom scuamos la nivelul leziunii, fistulă periuretrală și osificare heterotopică.
În decubit dorsal: occiput, omoplați, regiunea sacrală, regiunea fesieră, coate, călcâi.
În decubit lateral: regiunea temporală, regiunea retroauriculară, umăr, regiunea trohanteriană, regiunea internă și externă a genunchiulor, maleola medială și maleola laterală.
În decubit ventral: regiunea claviculară, stern, creste iliace, genunchi, haluce.
În pozție șezând: regiunea ischiatică.
Pacienții vârstnici și diabeticii dezvoltă frecvent ulcere ale călcâiului.
2. Frecarea între planul patului, cearceafuri și tegumentele pacientului determină microtraumatisme tisulare ducând la macerarea țesutului și ulcerație. Se adaugă și perspirația cutanată care determină formarea unui mediu umed, propice pentru dezvoltarea leziunilor de presiune.
3. Imobilizarea. Este cel mai important factor asociat cu formarea ulcerului de presiune. Imobilizarea în pat determină dezvoltarea ulcerelor de presiune la nivelul occiputului, sacrului, călcâielor, maleolelor și regiunilor trohanteriene, în timp ce pacienții imobilizați în scaun cu rotile au risc mare de a dezvolta ulcere de presiune la nivelul tuberozității ischiadice.
În cazul pacienților paralizați sau compromiși neurologic din cauza unei lungi perioade în care au fost sedați sau anesteziați pentru o perioadă mai lungă de timp, nervii aferenți sunt incapabili să realizeze feedback-ul senzitivo-motor între periferie și scoarța cerebrală. De aceea, semnele de ischemie incipientă precum disconfortul și paresteziile la nivelul zonei respective nu sunt resimțite de pacient, prin urmare acesta nu-și va modifica poziția în vederea scăderii presiunii exercitate la nivelul zonei respective. Același lucru se întâmplă și în timpul somnului. Indivizii sănătoși, după ce adorm își vor schimba poziția la fiecare 15 minute, în timp ce pacienții cu sistemul nervos afectat nu pot face acest lucru. Realizarea a mai puțin de 20 de modificări a poziției pe noapte duce la creșterea riscului de dezvoltare al ulcerelor de presiune.
În cazul pacienților chirurgicali, perioada de imobilizare este foarte crescută deoarece aceștia sunt imobilizați încă din timpul pregătirii preoperatorii, vor rămâne imobili în timpul operației și până la trezirea din anestezie în serviciul de terapie intensivă. Studiile arată că șansa de a dezvolta ulcere de presiune este mult mai crescută în cazul intervențiilor chirurgicale cu o durată mai mare de patru ore.
Alți factori majori de risc în dezvoltarea ulcerelor de presiune sunt: febra, anemia, infecțiile, ischemia, hipoxemia, hipotensiunea, malnutriția, bolile neurologice, cașexia și suprasolicitarea metabolismului. Nutriția adecvată și corectarea anemiei sunt doi factori importanți în prevenirea și vindecarea ulcerelor de presiune.
În cazul pacienților cu ulcere de presiune trebuie corectată anemia și echilibrată starea de nutriție, acești doi factori fiind foarte importanți în vindecarea leziunilor. Parametrii clinici și greutatea trebuie menținute pe cât posibil constante. Parametrii care indică o bună nutriție și o stare de imunocompetență sunt aportul adecvat de calorii și menținerea greutății ideale. Testele de laborator pentru confirmare sunt numărătoarea limfocitelor, nivelul transferinei, proteinele totale și albumina. Pacienții care au hemoglobina mai mică de 10mg/dl se vor vindeca mai greu.
Hipotensiunea este un alt factor de risc care predispune pacientul către ulcere de presiune prin urmare tratamentul acesteia este obligatoriu înainte de supunerea pacienului la o intervenție chirurgicală sau la o perioadă lungă de imobilizare.
Umezeala, căldura excesivă, cutele lenjeriei, resturile alimentare sau aparatul gipsat favorizează dezvoltarea escarelor mai ales la vârstnicii cu afecțiuni neuropsihice sau la bolnavii cu accidente vasculare cerebrale repetate.
Grad I - eritem stabil mai mult de două ore. Leziune superficială. Apare la nivel tegumentar o congestie vizibilă (hiperemie) datorită ischemiei de la nivelul pielii. Pielea nu este încă lezată însă țesutul muscular și adipos sunt afectate. Roșeața persistă și la aplicarea unei presiuni digitale. De multe ori escarele trec neobservate în acest stadiu, deoarece escara de gradul I poate fi dificil de diagnosticat mai ales la pacienții cu pigment mai închis al pielii. La acest nivel, vindecarea naturală este încă posibilă, însă este obligatorie și scăderea presiunii asupra țesuturilor.
Grad II - flictenă (veziculă ce conține lichid seros). Se observă apariția unei soluții de discontinuitate la nivel tegumentar și se observă și stratul subcutanat. Epidermul și dermul sunt afectate însă leziunea este superficială și arată ca o bășică sau ca o zgârietură. Zona afectată este foarte dureroasă și trebuie tratată profesional. Trebuie bandajată și supravegheată cu atenție deoarece se poate infecta.
Grad III - ulcerație profundă până la nivelul fasciei musculare. Tegumentul este distrus în totalitate. Această rană este de obicei extinsă pe o zonă considerabilă în profunzime, însă la exterior poate apare doar ca o deschizătură mică. Țesutul subcutanat este afectat sau moare iar zona erodată se poate extinde la ligamente. Leziunea apare ca un crater datorită presiunii mari. Dezintegrarea tisulară afectează țesuturile subcutanate mai mult decât este vizibil superficial, la suprafața pielii. Escara de gradul III reprezintă o problemă serioasă pentru sistemul imunitar al pacientului, fiind însoțită de obicei de infecții masive. O escară de asemenea dimensiuni se tratează chirurgical.
Grad IV - leziuni profunde care ating inclusiv mușchiul și osul. Toate țesuturile moi de la nivelul pielii sunt distruse, până la os. Aceste răni snt însoțite de probleme majore, pacienții fiind predispuși septicemiei. Riscul de infecție la nivel osos (osteomielită) este foarte mare. Osificarea heterotrofă poate să apară la nivel osos, aceasta fiind o creștere de os patologică care, după vindecarea leziunii cutanate poate determina apariția unei alte escare de decubit prin creșterea presiunii realizate de către os asupra tegumentului. Intervenția chirurgicală este obligatorie, iar în unele cazuri se poate ajunge la îndepărtarea unor fragmente osoase.
Principala măsură care trebuie luată, și cea mai importantă este mobilizarea pacientului, întrucât escarele apar la pacienții imobilizați pentru o perioadă mai lungă de timp. În cazul în care pacientul se poate mobiliza singur în pat, este sfătuit să se rotească singur la intervale de timp de 30 minute- o oră de pe o parte pe alta. În multe cazuri, mai ales în cazul pacienților vârstnici, aceștia refuză să se mobilizeze întrucât le este teamă să nu cadă din pat. În acest caz se pot lua măsuri precum punerea unui fotoliu sau scaun la marginea patului sau, în cazul în care patul este suficient de mare, perne la marginea acestuia. O margine a patului poate fi adusă la perete pentru mai multă siguranță. Pacienții vor uita în timp să-și schimbe poziția de aceea, trebuie stabilit un interval orar la care să vină cineva să îi anunțe sau se va pune un ceas să sune.
În cazul pacienților care nu se pot mobiliza singuri, aparținătorii sau infirmierele din căminul de bătrâni trebuie să ia sarcina de a-i mobiliza în pat. Unii pacienți nu se pot menține într-o anumită poziție, prin urmare trebuie sprijiniți cu rulouri sau perne poziționate în spatele acestora.
Dacă pacientul are risc mai mare de a dezvolta escare la nivelul picioarelor (în cazul diabeticilor), picioarele trebuie ridicate eperiodic cu ajutorul unor rulouri, sau se pot poziționa rulouri între picioare, pentru a nu lua contact cu planul patului.
Saltelele antiescară ajută de asemenea mobilizarea asigurând pe deasupra și un masaj adecvat fiecărui pacient și o ventilație bună a tegumentului, care să împiedice transpirația.
Indiferent de tratamentul aplicat unui bolnav nemobilizat, plăgile acestuia nu se vor vindeca dacă nu se începe mobilizarea, prin urmare aceasta este cea mai importantă etapă de prevenție a escarelor.
Pentru profilaxia apariției escarelor la nivelul călcâielor, există botoșei speciali antiescară care reduc presiunea exercitată de membrele inferioare în sprijinul lor pe planul patului.
Este obligatoriu ca pacientul imobilizat să fie foarte bine hidratat și să i se asigure un aport proteic corespunzător. În lipsa acestora, tegumentele se degradează, își pierd elasticitatea și devin susceptibile pentru formarea ulcerelor de decubit. Este foarte utilă și masarea ușoară cu unguente topice pentru piele, unguentele fiind însă contraindicate pacienților care au discontinuități la nivel cutanat, deci început de escare.
Talcul sau alte preparate sub formă de pudră sunt contraindicate deoarece în momentul în care pacientul transpiră, pudra devine abrazivă, crescând riscul de apariție al leziunilor noi și agravând leziunile vechi.
Cel mai potrivit material pentru așternuturi este bumbacul cu țesătură densă. Așternuturile trebuie să fie bine întinse. Se utilizează țesăturile dense deoarece cele puțin dense devin rugoase și susceptibile la pliuri, pliurile și cutele crescând gradul de frecare între piele și așternuturi. Se pot utiliza și unguente de protecție împotriva urinei, în cazul pacienților la care nu s-a montant încă sondă urinară. Urina, prin pH-ul său acid este nocivă în contact cu pielea. Unul dintre aceste unguente este Menalind. Se pot folosi și pampers ca alternativă pentru sonda urinară care are risc mare de a se infecta în cazul în care este folosită pentru perioade foarte lungi de timp. Păturile absorbante sunt o altă modalitate de absorbție în cazul pacienților cu incontinență urinară și sunt recomandate pentru uz pe termen lung pentru absorbția urinii și retenția materiilor fecale. Se observă foarte repede când începe să se umezească și se schimbă foarte ușor. În cazul montării păturii absorbante, marginea superioară a acesteia nu va depăși marginea superioară a bazinului. Trebuie să vină cât mai puțin în contact cu tegumentul pacientului.
Pacientul trebuie menținut într-un mediu curat, cu așternuturi curate, schimbat și spălat când este nevoie. Se evită contactul cu animalele. Spălarea pacientului se poate face și cu șervețele de unică folosință speciale pentru aceste cazuri. Nu se utilizează săpun obișnuit ci săpun cu pH neutru deoarece pacienții sunt în general imunodeprimați și pot avea diverse reacții alergice la săpunuri și creme. Pentru zonele intime se recomandă folosirea exclusiv a șervețelelor umede, curățarea făcându-se de la interior spre exterior și de la marginea plăgii spre exterior.
Folosirea colacilor este strict interzisă, aceștia, deși scad presiunea din zona escarei, vor determina creșterea presiunii în zonele limitrofe cu risc de apariție a altor escare.
Masajul favorizează vascularizația profundă și superficială și îndepărtează celulele cutanate moarte. Rehidratarea pielii se va face cu un unguent hidratant, masându-se ușor regiunile respective. În timpul masajului în cameră trebuie să fie cald, iar geamurile trebuie menținute închise. Masajul este contraindicat în febră, infecții ale pielii și septicemie.
Principalele grupuri de risc pentru escare sunt: persoanele vârstnice, persoanele cu boli cronice (cancer, accident vascular cerebral, diabet etc.), pacienții imobili (fracturi, artrite, dureri foarte mari), persoanele foarte slăbite, persoanele cu boli psihice și cu status mental alterat (sub efectele narcoticelor, anesteziei sau în comă) și persoanele cu boli senzitivo-motorii și/sau paralizie.
Factorii secundari de risc sunt: boala sau inabilitatea care crește riscul de formare a ulcerelor, febra care crește arderile metabolice, ischemia, diaforeza care predispune la macerarea țesuturilor, incontinența care cauzează iritații tegumentare și contaminarea cu germeni a tegumentului precum și alți factori ca edemul, ulcerul, pruritul și xeroza cutanată (piele uscată).
Aproximativ 70-90% din totalitatea ulcereor de presiune sunt superficiale și se vor vindeca prin tratament conservator.
Primul pas care trebuie efectuat este dezinfectarea rănii pentru a-i scădea încărcătura de germeni. Soluția salină obișnuită (ser fiziologic, apă distilată) se poate folosi în momentul în care escara nu are încărcare microbiană, sau pentru clătirea după ce s-au utilizat alți agenți de curățare.
În cazul escarelor la care se bănuiește existența unei încărcături microbiene se vor folosi soluțiile iodate precum betadina, foarte eficiente împotriva bacteriilor, sporilor, fungilor și virusurilor. Este recomandat ca soluția iodată să se dilueze, iar utilizarea acesteia trebuie să înceteze în momentul în care escara se cicatrizează.
Acidul acetic în concentrație 0,5% este un agent foarte eficient împotriva Pseudomonas Aeruginosa, un agent microbian întâlnit în special la pacienții imunodeprimați spitalizați pentru o perioadă foarte lungă de timp. Din cauza faptului că rana își modifică culoarea după utilizarea soluției de acid acetic, culoare care maschează apariția suprainfecției, rana trebuie spălată ulterior cu soluție salină.
Hipocloritul de sodiu în concentrație 2,5% este un alt agent oxidant util pentru curățarea țesuturilor fiind utilizat în principal pentru debridarea sfacelurilor necrotice. Înainte de aplicarea hipocloritului de sodiu este indicată aplicarea oxidului de zinc la marginile plăgii pentru a reduce iritația. După ce s-a utilizat hipocloritul de sodiu, rana trebuie clătită cu soluție salină.
Pansamentele pe bază de apă conțin particule hidroactive care interacționează cu exsudatul din rană formând un gel. Aceste pansamente absorb exsudatul și mențin suprafața rănii umedă. Gelul poate avea și proprietăți fibrinolitice care cresc capacitatea de vindecare a rănii protejând împotriva infecției secundare și izolând rana de eventualii agneți contaminanți.
Pansamentele cu gel sunt disponibile sub formă de folii, granule sau ca gel lichid. Ele mențin suprafața rănii hidratată și permit absorbția exsudatului secretat de escară protejând și împotriva invaziei bacteriene. Toate pansamentele cu gel pot fi înlăturate atraumatic.
Pansamentele cu alginat de calciu precum Sorbsan sunt semiocluzive, înalt absorbante și ușor de folosit. Sunt sterile și foarte eficiente în tratarea rănilor exsudative și pot fi folosite și în cazul rănilor contaminate sau infectate.
Înainte de aplicarea antibioticului, medicul trebuie să decidă dacă este necesar, antibioticul aplicându-se numai dacă pacientul are o infecție locală sau sistemică. Semnele locale de infecție sunt: rubor (roșeață, eritem), calor (căldură locală), dolor (durere) și tumor (tumefacție). Semnele de infecție sistemică sunt: febra, tahicardia, hipotensiunea, delirul și alterarea statusului mental mai ales în cazul pacienților vârstnici.
După constatarea infecției, trebuie să se decidă ce antibiotic trebuie folosit. Antibioticele sistemice administrate pentru combaterea infecției plăgii sunt împărțite în 5 grupuri principale: peniciline, cefalosporine, aminoglicozite, fluorochinolone și sulfonamide. Alte antibiotice care se pot utiliza sunt clindamicina, metronidazolul și trimetoprimul.
Înainte de administrarea antibioticului cu efect sistemic pacientul trebuie evaluat în vederea existenței anumitor tipuri de alergii sau dacă prezintă anumite anomalii metabolice care pot interfera cu farmacocinetica și farmacodinamica medicamentului. De asemenea trebuie investigate eventualele reacții adverse pe care medicamentul le poate avea asupra sistemului hematopoietic și ales medicamentul care penetrează efectiv țesuturile și ajunge la locul rănii.
Tratamentul antibiotic pe termen lung supune pacientul altor riscuri precum infecția intestinală cu Clostridium difficile întrucât antibioticele elimină flora microbiană a tractului gastrointestinal.
Rezistența la antibiotice este o altă problemă majoră, infecțiile cu Stafilococ auriu rezistent la meticilină fiind din ce în ce mai frecvente în spitale. Pacienții imunocompromiși au risc ridicat de dezvoltare a infecțiilor cu germeni rezistenți la antibiotice, ciuperci precum candida și fungi. Aceștia necesită tratament cu antibiotice foarte puternice, antifungice și antimicotice.
Pentru a beneficia de tratament chirurgical, pacientul trebuie să fie stabil și activ. Se recomandă chirurgia mai ales în cazul pacienților care se mai pot mobiliza și realiza activități minime de îngrijire. Instabilitatea hemodinamică constituie o contraindicație pentru procedurile chirurgicale, întrucât în timpul acestora pacientul pierde sânge iar anestezia generală poate avea efecte nefaste la acest tip de pacienți. De asemenea statusul nutrițional al pacientului trebuie să se afle în parametri normali.
Închiderea directă a rănii este cea mai simplă procedură însă ulcerele de gradul III sau IV au în general dimensiuni foarte mari neputând fi supuse acestui tip de intervenție. Suturarea imediată are și alte efecte nefaste precum creșterea tensiunii la nivelul rănii prin apropierea marginilor plăgii care determină defecte noi la nivelul țesuturilor moi.
Grefele de piele pot repara defectele superficiale însă constituie numai un acoperământ de suprafață al rănii, doar cu tegument. Când sunt aplicate direct pe suprafețele osoase, grefele de piele se erodează ușor, îngreunând vindecarea. Determină de asemenea și cicatrice adiacente în zona din care a fost recoltată grefa, iar pielea transplantată nu va fi niciodată la fel de rezistentă ca pielea normală.
Lambourile musculocutanate constituie o barieră fiziologică împotriva infecției permițând eliminarea spațiilor goale de la nivelul rănii și creșterea gradului de vascularizație. Vascularizația îmbunătățită determină creșterea oxigenării locale și crește gradul de penetrare a antibioticelor la nivelul rănii. Sunt cea mai bună alegere în ce privește pacienții cu escare de decubit. Ajută și la vindecarea osteomielitei și limitează leziunile determinate de fricțiunea și presiunea efectuate de planul patului asupra tegumentelor. Sunt mult mai rezistente decât grefele de piele deoarece se transplantează și mușchi la sediul leziunii.
- Faza exsudativă. Se realizează curățarea naturală a rănii care presupune înmuierea țesuturilor necrozate, îndepărtarea fibrinei, a celulelor moarte și a germenilor.
- Faza de granulație reprezintă faza în care se formează țesut nou. Pentru a se grăbi această fază, baza plăgii trebuie menținută în permanență într-un mediu umezit deoarece, în cazul în care plaga se usucă, celulele care contribuie la formarea țesutului și a vaselor noi de sânge mor, rezultând astfel stagnarea procesului de vindecare.
- Faza de epitelizare este faza în care procesul de cicatrizare este accelerat și epiteliul nou se extinde.
În mod normal, vindecarea unei escare asupra căreia nu se intervine va dura un timp îndelungat, în acest timp existând și un risc foarte mare de infecție. În cazul în care se intervine cu soluții de curățare, agenți antibiotici și pansamente speciale, rana va trece prin aceste faze mult mai rapid.
Managementul acestor leziuni este o problemă de sănătate publică datorită faptului căorice pacient imobilizat la pat pentru mai mult timp va dezvolta Escare de decubit.
Escara este o leziune supurată, inflamatorie a țesuturilor și mucoaselor, care în timp va determina necroza acestora. În cazul escarelor de decubit este afectat tegumentul, care suferă prin ischemie, ajungându-se la moarte celulară și necroză.
Escarele pot apărea după intervale variabile de timp, de la câteva ore la câteva zile, în funcție de factorul de risc și de toleranța pielii la presiune îndelungată.
Epidemiologie
Statele Unite raportează anual aproximativ 1 milion de pacienți care suferă de escare de decubit.Cel mai frecvent sunt afectați pacienții din secțiile de terapie intensivă și vârstnicii supuți procedurilor ortopedice precum montarea protezelor de genunchi/șold și tratarea fracturilor.O prevalență foarte mare a ulcerelor de presiune se întâlnește și în căminele de bătrâni și la pacienții cu leziuni ale măduvei spinării.Pacienții care au dezvoltat deja un ulcer de presiune într-o anumită zonă au un risc cu 25% mai mare de a dezvolta ulcere de presiune și în alte zone supuse tensiunii. Însă în cazul în care pacientul este mobilizat și își reia activitatea, majoritatea ulcerelor se vindecă într-o perioadă de la câteva luni la un an.
Impactul economic al acestui tip de leziuni este foarte mare întrucât costurile de întreținere ale unui asemenea pacient sunt ridicate. De asemenea în cazul pacienților instituționalizați, cele mai multe fonduri sunt direcționate către tratarea ulcerelor de presiune.
Riscul de morbiditate și mortalitate al pacienților cu escare de decubit este crescut. Infecțiile reprezintă cea mai frecventă complicație majoră a ulcerelor de decubit, acestea având ca agenți etiologici atât microorganisme aerobe cât și anaerobe. Cel mai frecvent, de la nivelul leziunilor au fosti zolate: Proteus mirabilis, streptococul de grup D, E- Coli, Stafilococul auriu, Pseudomonas și Corynebacterium.În cazul pacienților cu bacteriemie, riscul de dezvoltare a unei infecții cu Bacteroides la nivelul ulcerelor de presiune este foarte mare. Nu trebuie realizate culturi din escare până când nu există semne documentate de infecție (scurgeri purulente, leucocitoză, febră, hipotensiune, tahicardie, modificări ale stării generale).
În cazul pacienților vârstnici, semnele de infecție pot fi mult mai slab exprimate sau chiar absente. Același lucru se întâmplă și în cazul pacienților imunocompromiși.
Mortalitatea în cazul infecției ulcerului de presiune atinge 50%, de aceea tratamentul antibiotic trebuie să fie cât mai specific, si de aceea antibiograma este obligatorie. Asocierea mai multor antibiotice nepotrivite, sau a antibioticelor cu spectru larg în cazul germenilor foarte virulenți determină creșterea rezistenței bacteriilor la antibiotice.
Osteomielita, care apare datorită răspândirii infecției de la tegument la os, apare la 26% dintre pacienți. Riscul este cu atât mai mare cu cât ulcerul persistă un timp îndelungat și se află în apropierea unei proeminențe osoase. Tratamentul antibiotic în cazul osteomielitei trebuie să se întindă pe durata a 6-8 săptămâni
Alte complicații ale ulcerelor de presiune: celulită difuză, abcese sinusale, artrită septică, carcinom scuamos la nivelul leziunii, fistulă periuretrală și osificare heterotopică.
Regiunile anatomice cu risc crescut
Există anumite regiuni anatomice cu risc mult mai mare pentru dezvoltarea escarelor de decubit, datorită simplului fapt că se află în zone de presiune maximă. În funcție de poziția în care este fixat pacientul, aceste zone sunt:În decubit dorsal: occiput, omoplați, regiunea sacrală, regiunea fesieră, coate, călcâi.
În decubit lateral: regiunea temporală, regiunea retroauriculară, umăr, regiunea trohanteriană, regiunea internă și externă a genunchiulor, maleola medială și maleola laterală.
În decubit ventral: regiunea claviculară, stern, creste iliace, genunchi, haluce.
În pozție șezând: regiunea ischiatică.
Pacienții vârstnici și diabeticii dezvoltă frecvent ulcere ale călcâiului.
Cauze
1. Presiunea constant crescută asupra țesuturilor. Aceasta duce la ischemie prelungită din cauza lipsei de aport sanguin la nivelul capilarelor. Astfel, țesutul este deprivat de oxigen și nutrienți esențiali, ceea ce duce la iscehmie și hipoxie care cauzează într-un final ulcerație și necroză.2. Frecarea între planul patului, cearceafuri și tegumentele pacientului determină microtraumatisme tisulare ducând la macerarea țesutului și ulcerație. Se adaugă și perspirația cutanată care determină formarea unui mediu umed, propice pentru dezvoltarea leziunilor de presiune.
3. Imobilizarea. Este cel mai important factor asociat cu formarea ulcerului de presiune. Imobilizarea în pat determină dezvoltarea ulcerelor de presiune la nivelul occiputului, sacrului, călcâielor, maleolelor și regiunilor trohanteriene, în timp ce pacienții imobilizați în scaun cu rotile au risc mare de a dezvolta ulcere de presiune la nivelul tuberozității ischiadice.
În cazul pacienților paralizați sau compromiși neurologic din cauza unei lungi perioade în care au fost sedați sau anesteziați pentru o perioadă mai lungă de timp, nervii aferenți sunt incapabili să realizeze feedback-ul senzitivo-motor între periferie și scoarța cerebrală. De aceea, semnele de ischemie incipientă precum disconfortul și paresteziile la nivelul zonei respective nu sunt resimțite de pacient, prin urmare acesta nu-și va modifica poziția în vederea scăderii presiunii exercitate la nivelul zonei respective. Același lucru se întâmplă și în timpul somnului. Indivizii sănătoși, după ce adorm își vor schimba poziția la fiecare 15 minute, în timp ce pacienții cu sistemul nervos afectat nu pot face acest lucru. Realizarea a mai puțin de 20 de modificări a poziției pe noapte duce la creșterea riscului de dezvoltare al ulcerelor de presiune.
În cazul pacienților chirurgicali, perioada de imobilizare este foarte crescută deoarece aceștia sunt imobilizați încă din timpul pregătirii preoperatorii, vor rămâne imobili în timpul operației și până la trezirea din anestezie în serviciul de terapie intensivă. Studiile arată că șansa de a dezvolta ulcere de presiune este mult mai crescută în cazul intervențiilor chirurgicale cu o durată mai mare de patru ore.
Alți factori majori de risc în dezvoltarea ulcerelor de presiune sunt: febra, anemia, infecțiile, ischemia, hipoxemia, hipotensiunea, malnutriția, bolile neurologice, cașexia și suprasolicitarea metabolismului. Nutriția adecvată și corectarea anemiei sunt doi factori importanți în prevenirea și vindecarea ulcerelor de presiune.
În cazul pacienților cu ulcere de presiune trebuie corectată anemia și echilibrată starea de nutriție, acești doi factori fiind foarte importanți în vindecarea leziunilor. Parametrii clinici și greutatea trebuie menținute pe cât posibil constante. Parametrii care indică o bună nutriție și o stare de imunocompetență sunt aportul adecvat de calorii și menținerea greutății ideale. Testele de laborator pentru confirmare sunt numărătoarea limfocitelor, nivelul transferinei, proteinele totale și albumina. Pacienții care au hemoglobina mai mică de 10mg/dl se vor vindeca mai greu.
Hipotensiunea este un alt factor de risc care predispune pacientul către ulcere de presiune prin urmare tratamentul acesteia este obligatoriu înainte de supunerea pacienului la o intervenție chirurgicală sau la o perioadă lungă de imobilizare.
Umezeala, căldura excesivă, cutele lenjeriei, resturile alimentare sau aparatul gipsat favorizează dezvoltarea escarelor mai ales la vârstnicii cu afecțiuni neuropsihice sau la bolnavii cu accidente vasculare cerebrale repetate.
Semne și simptome
Primul semn al escarei de decubit este înroșirea sau invinețirea pielii. Aceasta poate la început să arate ca o vânătaie tipică. Zona afectată este mai dureroasă la atingere, mai caldă sau mai rece decât pielea din jur, mai tare sau mai moale. Dacă nu se începe tratamentul, pielea se deteriorează până la apariția rănilor deschise. La schimbarea poziției, pacientul trebuie ridicat de pe pat sau de pe scaun astfel încât pielea acestuia să nu se frece de așternut sau lenjerie.Clasificarea escarelor
Cuprinde patru stadii:Grad I - eritem stabil mai mult de două ore. Leziune superficială. Apare la nivel tegumentar o congestie vizibilă (hiperemie) datorită ischemiei de la nivelul pielii. Pielea nu este încă lezată însă țesutul muscular și adipos sunt afectate. Roșeața persistă și la aplicarea unei presiuni digitale. De multe ori escarele trec neobservate în acest stadiu, deoarece escara de gradul I poate fi dificil de diagnosticat mai ales la pacienții cu pigment mai închis al pielii. La acest nivel, vindecarea naturală este încă posibilă, însă este obligatorie și scăderea presiunii asupra țesuturilor.
Grad II - flictenă (veziculă ce conține lichid seros). Se observă apariția unei soluții de discontinuitate la nivel tegumentar și se observă și stratul subcutanat. Epidermul și dermul sunt afectate însă leziunea este superficială și arată ca o bășică sau ca o zgârietură. Zona afectată este foarte dureroasă și trebuie tratată profesional. Trebuie bandajată și supravegheată cu atenție deoarece se poate infecta.
Grad III - ulcerație profundă până la nivelul fasciei musculare. Tegumentul este distrus în totalitate. Această rană este de obicei extinsă pe o zonă considerabilă în profunzime, însă la exterior poate apare doar ca o deschizătură mică. Țesutul subcutanat este afectat sau moare iar zona erodată se poate extinde la ligamente. Leziunea apare ca un crater datorită presiunii mari. Dezintegrarea tisulară afectează țesuturile subcutanate mai mult decât este vizibil superficial, la suprafața pielii. Escara de gradul III reprezintă o problemă serioasă pentru sistemul imunitar al pacientului, fiind însoțită de obicei de infecții masive. O escară de asemenea dimensiuni se tratează chirurgical.
Grad IV - leziuni profunde care ating inclusiv mușchiul și osul. Toate țesuturile moi de la nivelul pielii sunt distruse, până la os. Aceste răni snt însoțite de probleme majore, pacienții fiind predispuși septicemiei. Riscul de infecție la nivel osos (osteomielită) este foarte mare. Osificarea heterotrofă poate să apară la nivel osos, aceasta fiind o creștere de os patologică care, după vindecarea leziunii cutanate poate determina apariția unei alte escare de decubit prin creșterea presiunii realizate de către os asupra tegumentului. Intervenția chirurgicală este obligatorie, iar în unele cazuri se poate ajunge la îndepărtarea unor fragmente osoase.
Prevenția escarelor
Manevrele și tratamentul profilactic trebuie începute imediat ce se constată că pacientul nu se mai poate ridica în pat. Aceste măsuri de prevenție vor reduce mult costurile, iar observarea unei escare încă din faza incipientă (gradul I) va duce la vindecarea sa mai rapidă. O escară de gradul IV, de mărime medie, bine tratată se va vindeca complet în minim 90 de zile.Principala măsură care trebuie luată, și cea mai importantă este mobilizarea pacientului, întrucât escarele apar la pacienții imobilizați pentru o perioadă mai lungă de timp. În cazul în care pacientul se poate mobiliza singur în pat, este sfătuit să se rotească singur la intervale de timp de 30 minute- o oră de pe o parte pe alta. În multe cazuri, mai ales în cazul pacienților vârstnici, aceștia refuză să se mobilizeze întrucât le este teamă să nu cadă din pat. În acest caz se pot lua măsuri precum punerea unui fotoliu sau scaun la marginea patului sau, în cazul în care patul este suficient de mare, perne la marginea acestuia. O margine a patului poate fi adusă la perete pentru mai multă siguranță. Pacienții vor uita în timp să-și schimbe poziția de aceea, trebuie stabilit un interval orar la care să vină cineva să îi anunțe sau se va pune un ceas să sune.
În cazul pacienților care nu se pot mobiliza singuri, aparținătorii sau infirmierele din căminul de bătrâni trebuie să ia sarcina de a-i mobiliza în pat. Unii pacienți nu se pot menține într-o anumită poziție, prin urmare trebuie sprijiniți cu rulouri sau perne poziționate în spatele acestora.
Dacă pacientul are risc mai mare de a dezvolta escare la nivelul picioarelor (în cazul diabeticilor), picioarele trebuie ridicate eperiodic cu ajutorul unor rulouri, sau se pot poziționa rulouri între picioare, pentru a nu lua contact cu planul patului.
Saltelele antiescară ajută de asemenea mobilizarea asigurând pe deasupra și un masaj adecvat fiecărui pacient și o ventilație bună a tegumentului, care să împiedice transpirația.
Indiferent de tratamentul aplicat unui bolnav nemobilizat, plăgile acestuia nu se vor vindeca dacă nu se începe mobilizarea, prin urmare aceasta este cea mai importantă etapă de prevenție a escarelor.
Pentru profilaxia apariției escarelor la nivelul călcâielor, există botoșei speciali antiescară care reduc presiunea exercitată de membrele inferioare în sprijinul lor pe planul patului.
Este obligatoriu ca pacientul imobilizat să fie foarte bine hidratat și să i se asigure un aport proteic corespunzător. În lipsa acestora, tegumentele se degradează, își pierd elasticitatea și devin susceptibile pentru formarea ulcerelor de decubit. Este foarte utilă și masarea ușoară cu unguente topice pentru piele, unguentele fiind însă contraindicate pacienților care au discontinuități la nivel cutanat, deci început de escare.
Talcul sau alte preparate sub formă de pudră sunt contraindicate deoarece în momentul în care pacientul transpiră, pudra devine abrazivă, crescând riscul de apariție al leziunilor noi și agravând leziunile vechi.
Cel mai potrivit material pentru așternuturi este bumbacul cu țesătură densă. Așternuturile trebuie să fie bine întinse. Se utilizează țesăturile dense deoarece cele puțin dense devin rugoase și susceptibile la pliuri, pliurile și cutele crescând gradul de frecare între piele și așternuturi. Se pot utiliza și unguente de protecție împotriva urinei, în cazul pacienților la care nu s-a montant încă sondă urinară. Urina, prin pH-ul său acid este nocivă în contact cu pielea. Unul dintre aceste unguente este Menalind. Se pot folosi și pampers ca alternativă pentru sonda urinară care are risc mare de a se infecta în cazul în care este folosită pentru perioade foarte lungi de timp. Păturile absorbante sunt o altă modalitate de absorbție în cazul pacienților cu incontinență urinară și sunt recomandate pentru uz pe termen lung pentru absorbția urinii și retenția materiilor fecale. Se observă foarte repede când începe să se umezească și se schimbă foarte ușor. În cazul montării păturii absorbante, marginea superioară a acesteia nu va depăși marginea superioară a bazinului. Trebuie să vină cât mai puțin în contact cu tegumentul pacientului.
Pacientul trebuie menținut într-un mediu curat, cu așternuturi curate, schimbat și spălat când este nevoie. Se evită contactul cu animalele. Spălarea pacientului se poate face și cu șervețele de unică folosință speciale pentru aceste cazuri. Nu se utilizează săpun obișnuit ci săpun cu pH neutru deoarece pacienții sunt în general imunodeprimați și pot avea diverse reacții alergice la săpunuri și creme. Pentru zonele intime se recomandă folosirea exclusiv a șervețelelor umede, curățarea făcându-se de la interior spre exterior și de la marginea plăgii spre exterior.
Folosirea colacilor este strict interzisă, aceștia, deși scad presiunea din zona escarei, vor determina creșterea presiunii în zonele limitrofe cu risc de apariție a altor escare.
Masajul favorizează vascularizația profundă și superficială și îndepărtează celulele cutanate moarte. Rehidratarea pielii se va face cu un unguent hidratant, masându-se ușor regiunile respective. În timpul masajului în cameră trebuie să fie cald, iar geamurile trebuie menținute închise. Masajul este contraindicat în febră, infecții ale pielii și septicemie.
Evaluarea riscului pentru escare și pacienții la risc
Evaluarea gradului de risc se face în primul rând prin efectuarea unei anamneze și examen clinic complet, examinarea pielii, identificarea regiunilor în care pacientul a mai avut escare înainte și calcularea scorului de risc Norton. Acest scor de risc ține cont de condiția fizică a pacientului, starea mentală a acestuia (orientat sau nu temporo-spațial), mobilitate și capacitatea de a realiza diferite activități. Un scor mai mare de 12 exprimă faptul că pacientul are un risc foarte crescut de a dezvolta escare. Mai este un scor de risc, numit Braden, care pe lângă factorii listați la scorul Norton ține cont și de starea de nutriție a pacientului și de gradul său de hidratare.Principalele grupuri de risc pentru escare sunt: persoanele vârstnice, persoanele cu boli cronice (cancer, accident vascular cerebral, diabet etc.), pacienții imobili (fracturi, artrite, dureri foarte mari), persoanele foarte slăbite, persoanele cu boli psihice și cu status mental alterat (sub efectele narcoticelor, anesteziei sau în comă) și persoanele cu boli senzitivo-motorii și/sau paralizie.
Factorii secundari de risc sunt: boala sau inabilitatea care crește riscul de formare a ulcerelor, febra care crește arderile metabolice, ischemia, diaforeza care predispune la macerarea țesuturilor, incontinența care cauzează iritații tegumentare și contaminarea cu germeni a tegumentului precum și alți factori ca edemul, ulcerul, pruritul și xeroza cutanată (piele uscată).
Tratamentul escarelor
Începe din primul moment în care se observă o discontinuitate a tegumentului. Este obligatorie în același timp continuarea prevenției, respectându-se măsurile enumerate mai sus. Al doilea pas este urmărirea prezenție infecției în plagă și în cazul în care aceasta există, aplicarea tratamentului antibiotic, iar al treilea pas, tratamentul plăgii în vederea refacerii țesuturilor. Trebuie obligatoriu ca pacientul să fie prezentat unui medic pentru evaluarea stării sale clinice și stabilirea planului de tratament.Acțiuni contraindicate
Aparținătorii fac deseori greșeli în ce privește îngrijirea și managementul acestor pacienți prin urmare, în continuare vor fi prezentate câteva acțiuni care nu trebuie în niciun caz efectuate în cazul unui pacient cu escare și anume: nu se aplică tratamente fără recomandarea medicilor și mai ales, nu se aplică pudră pe rană. Aceasta nu face decât să mărească frecarea și să grăbească dezvoltarea leziunii. Nu se aplică unguente în plagă deoarece acestea nu se absorb ușor și devin un mediu de cultură pentru bacterii. Nu se spală plaga cu ceaiuri sau extracte naturiste făcute în casă întrucât acestea nu sunt suficient de bine sterilizate și purificate. Pe lângă acest fapt, substanțele naturiste conțin și excipienți care, ajunși în plagă pot da diverse reacții alergice. Nu se pun comprese sterile pe plagă deoarece acestea nu fac decât să grăbească eroziunea. În ultimul rând nu se folosește leucoplast obișnuit, din comerț deoarece se dezlipește greu și poate declanșa reacții alergice sau iritații locale care pot complica sau extinde escarele.Tratament
Înainte de începerea tratamentului, trebuie evaluată gravitatea rănii. În funcție de aceasta se poate apela la o metodă chirurgicală sau non-chirurgicală (tratament conservator). Tratamentul conservator se aplică escarelor de stadiul I și II, în timp ce ulcerele aflate în stadiile III și IV au de cele mai multe ori indicație chirurgicală.Aproximativ 70-90% din totalitatea ulcereor de presiune sunt superficiale și se vor vindeca prin tratament conservator.
Primul pas care trebuie efectuat este dezinfectarea rănii pentru a-i scădea încărcătura de germeni. Soluția salină obișnuită (ser fiziologic, apă distilată) se poate folosi în momentul în care escara nu are încărcare microbiană, sau pentru clătirea după ce s-au utilizat alți agenți de curățare.
În cazul escarelor la care se bănuiește existența unei încărcături microbiene se vor folosi soluțiile iodate precum betadina, foarte eficiente împotriva bacteriilor, sporilor, fungilor și virusurilor. Este recomandat ca soluția iodată să se dilueze, iar utilizarea acesteia trebuie să înceteze în momentul în care escara se cicatrizează.
Acidul acetic în concentrație 0,5% este un agent foarte eficient împotriva Pseudomonas Aeruginosa, un agent microbian întâlnit în special la pacienții imunodeprimați spitalizați pentru o perioadă foarte lungă de timp. Din cauza faptului că rana își modifică culoarea după utilizarea soluției de acid acetic, culoare care maschează apariția suprainfecției, rana trebuie spălată ulterior cu soluție salină.
Hipocloritul de sodiu în concentrație 2,5% este un alt agent oxidant util pentru curățarea țesuturilor fiind utilizat în principal pentru debridarea sfacelurilor necrotice. Înainte de aplicarea hipocloritului de sodiu este indicată aplicarea oxidului de zinc la marginile plăgii pentru a reduce iritația. După ce s-a utilizat hipocloritul de sodiu, rana trebuie clătită cu soluție salină.
Pansamente
Pentru escare, se folosesc pansamente speciale, transparente, adezive, semipermeabile și ocluzive care permit schimburile gazoase și transferul de vapori de apă din transpirație prevenint macerarea pielii sănătoase din jurul rănii. Nefiind absorbante reduc incidența infecțiilor secundare și îndepărtarea lor nu este traumatică.Pansamentele pe bază de apă conțin particule hidroactive care interacționează cu exsudatul din rană formând un gel. Aceste pansamente absorb exsudatul și mențin suprafața rănii umedă. Gelul poate avea și proprietăți fibrinolitice care cresc capacitatea de vindecare a rănii protejând împotriva infecției secundare și izolând rana de eventualii agneți contaminanți.
Pansamentele cu gel sunt disponibile sub formă de folii, granule sau ca gel lichid. Ele mențin suprafața rănii hidratată și permit absorbția exsudatului secretat de escară protejând și împotriva invaziei bacteriene. Toate pansamentele cu gel pot fi înlăturate atraumatic.
Pansamentele cu alginat de calciu precum Sorbsan sunt semiocluzive, înalt absorbante și ușor de folosit. Sunt sterile și foarte eficiente în tratarea rănilor exsudative și pot fi folosite și în cazul rănilor contaminate sau infectate.
Agenți antimicrobieni
Sulfadiazina de argint este un agent antimicrobian local, cu spectru larg, toxicitate redusă, ușor de aplicat și care nu determină durere la nivelul escarei. Inhibă replicarea ADN-ului și modifică permeabilitatea membranei celulare la agenți precum Stafilococul auriu, E-coli, Candida albicans, Klebsiella, Pseudomonas, Proteus și Enterobacterii. Ca reacție adversă poate cauza leucopenie tranzitorie (în 5-15% din cazuri).Înainte de aplicarea antibioticului, medicul trebuie să decidă dacă este necesar, antibioticul aplicându-se numai dacă pacientul are o infecție locală sau sistemică. Semnele locale de infecție sunt: rubor (roșeață, eritem), calor (căldură locală), dolor (durere) și tumor (tumefacție). Semnele de infecție sistemică sunt: febra, tahicardia, hipotensiunea, delirul și alterarea statusului mental mai ales în cazul pacienților vârstnici.
După constatarea infecției, trebuie să se decidă ce antibiotic trebuie folosit. Antibioticele sistemice administrate pentru combaterea infecției plăgii sunt împărțite în 5 grupuri principale: peniciline, cefalosporine, aminoglicozite, fluorochinolone și sulfonamide. Alte antibiotice care se pot utiliza sunt clindamicina, metronidazolul și trimetoprimul.
Înainte de administrarea antibioticului cu efect sistemic pacientul trebuie evaluat în vederea existenței anumitor tipuri de alergii sau dacă prezintă anumite anomalii metabolice care pot interfera cu farmacocinetica și farmacodinamica medicamentului. De asemenea trebuie investigate eventualele reacții adverse pe care medicamentul le poate avea asupra sistemului hematopoietic și ales medicamentul care penetrează efectiv țesuturile și ajunge la locul rănii.
Tratamentul antibiotic pe termen lung supune pacientul altor riscuri precum infecția intestinală cu Clostridium difficile întrucât antibioticele elimină flora microbiană a tractului gastrointestinal.
Rezistența la antibiotice este o altă problemă majoră, infecțiile cu Stafilococ auriu rezistent la meticilină fiind din ce în ce mai frecvente în spitale. Pacienții imunocompromiși au risc ridicat de dezvoltare a infecțiilor cu germeni rezistenți la antibiotice, ciuperci precum candida și fungi. Aceștia necesită tratament cu antibiotice foarte puternice, antifungice și antimicotice.
Tratament chirurgical
Este indicat în cazul escarelor de grad III sau IV sau celorlaltor tipuri de escare care nu au răspuns la tratamentul conservator. Opțiunile chirurgicale sunt: închiderea directă cu sutură a rănii, grefe de piele, lambouri cutanate și lambouri musculo-cutanate.Pentru a beneficia de tratament chirurgical, pacientul trebuie să fie stabil și activ. Se recomandă chirurgia mai ales în cazul pacienților care se mai pot mobiliza și realiza activități minime de îngrijire. Instabilitatea hemodinamică constituie o contraindicație pentru procedurile chirurgicale, întrucât în timpul acestora pacientul pierde sânge iar anestezia generală poate avea efecte nefaste la acest tip de pacienți. De asemenea statusul nutrițional al pacientului trebuie să se afle în parametri normali.
Închiderea directă a rănii este cea mai simplă procedură însă ulcerele de gradul III sau IV au în general dimensiuni foarte mari neputând fi supuse acestui tip de intervenție. Suturarea imediată are și alte efecte nefaste precum creșterea tensiunii la nivelul rănii prin apropierea marginilor plăgii care determină defecte noi la nivelul țesuturilor moi.
Grefele de piele pot repara defectele superficiale însă constituie numai un acoperământ de suprafață al rănii, doar cu tegument. Când sunt aplicate direct pe suprafețele osoase, grefele de piele se erodează ușor, îngreunând vindecarea. Determină de asemenea și cicatrice adiacente în zona din care a fost recoltată grefa, iar pielea transplantată nu va fi niciodată la fel de rezistentă ca pielea normală.
Lambourile musculocutanate constituie o barieră fiziologică împotriva infecției permițând eliminarea spațiilor goale de la nivelul rănii și creșterea gradului de vascularizație. Vascularizația îmbunătățită determină creșterea oxigenării locale și crește gradul de penetrare a antibioticelor la nivelul rănii. Sunt cea mai bună alegere în ce privește pacienții cu escare de decubit. Ajută și la vindecarea osteomielitei și limitează leziunile determinate de fricțiunea și presiunea efectuate de planul patului asupra tegumentelor. Sunt mult mai rezistente decât grefele de piele deoarece se transplantează și mușchi la sediul leziunii.
Vindecarea escarelor
Există trei faze prin care ulcerul de presiune trece înaintea vindecării și anume:- Faza exsudativă. Se realizează curățarea naturală a rănii care presupune înmuierea țesuturilor necrozate, îndepărtarea fibrinei, a celulelor moarte și a germenilor.
- Faza de granulație reprezintă faza în care se formează țesut nou. Pentru a se grăbi această fază, baza plăgii trebuie menținută în permanență într-un mediu umezit deoarece, în cazul în care plaga se usucă, celulele care contribuie la formarea țesutului și a vaselor noi de sânge mor, rezultând astfel stagnarea procesului de vindecare.
- Faza de epitelizare este faza în care procesul de cicatrizare este accelerat și epiteliul nou se extinde.
În mod normal, vindecarea unei escare asupra căreia nu se intervine va dura un timp îndelungat, în acest timp existând și un risc foarte mare de infecție. În cazul în care se intervine cu soluții de curățare, agenți antibiotici și pansamente speciale, rana va trece prin aceste faze mult mai rapid.
Din Ghidul de sănătate v-ar putea interesa și:
Forumul ROmedic - întrebări și răspunsuri medicale:
Pe forum găsiți peste 500.000 de întrebări și răspunsuri despre boli sau alte subiecte medicale. Aveți o întrebare? Primiți răspunsuri gratuite de la medici.- Escara
- Urgenta tratamentul escarelor de decubit
- Tratarea escarelor de decubit la domiciliu
- Tratament escara sacrala