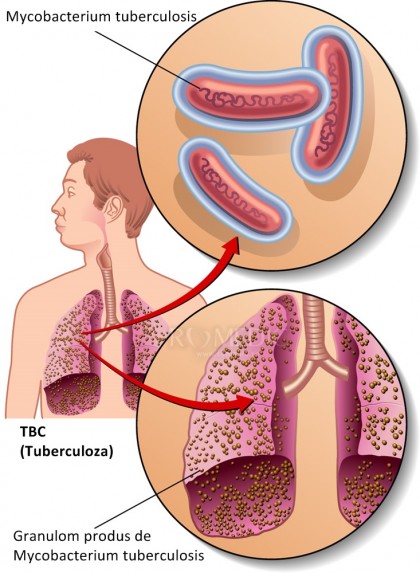
Tuberculoza pulmonara - TBC
©
Autor: Dr. Neagu Oana-Raluca [+ revizuiri*]
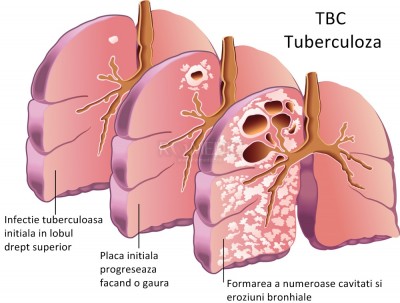
Tuberculoza este o boala infectioasa provocata de bacteria Mycobacterium tuberculosis, numita si bacilul Koch. Forma cea mai frecventa de tuberculoza ataca plamanii (tuberculoza pulmonara), unde bacteriile distrug tesuturile si creeaza cavitati.
In tuberculoza extrapulmonara, bacteriile ataca alte regiuni ale corpului – oasele, rinichii, ganglionii limfatici, meningele si sistemul nervos central. Exista si tuberculoza diseminata, in care bacteriile se raspandesc prin sistemul sangvin si ataca intreg organismul.
Tuberculoza a reprezentat mult timp o problema de sanatate publica. In secolul XIX, boala era responsabila pentru o treime din decese in Europa. Odata cu descoperirea antibioticelor antituberculoase, in anii 1940, se credea ca tuberculoza va fi complet eradicata. Dupa o scadere constanta a incidentei in tarile dezvoltate, care a continuat pana in anii 80, in prezent se constata o reemergenta a TBC, in special la persoanele fara adapost, la utilizatorii de droguri intravenoase si la pacientii infectati cu HIV. In prezent, exista 8 milioane de cazuri de tuberculoza simptomatica, iar 3 milioane de decese se inregistreaza in fiecare an. Astfel, TBC este a doua cauza infectioasa de deces din lume, doar SIDA facand mai multe victime.
Se estimeaza ca o treime din populatia lumii este infectata cu bacilul Koch, iar la cca 5 – 10% dintre acestia infectia latenta progreseaza intr-o forma de boala activa.
Tuberculoza inregistreaza o crestere a incidentei pe plan mondial, datorita unei serii de factori: sporirea numarului de imigranti din tari in care tuberculoza este endemica, epidemia de SIDA, aparitia unor tulpini bacteriene rezistente la tuberculostatice. Tulpini rezistente la unele medicamente antituberculoase au fost identificate in toate tarile studiate de OMS. O forma deosebit de periculoasa de TBC este tuberculoza chimiorezistenta sau MDRTB (in engleza, multidrug-resistant tuberculosis).
Tuberculoza are o incidenta mai mare in randul varstnicilor in tarile dezvoltate, in timp ce in tarile cu nivel economic scazut, boala este mai frecventa in randul tinerilor. Varstnicii sunt mai vulnerabili la TBC datorita reactivarii infectiei latente, pe masura slabirii sistemului imunitar, odata cu inaintarea in varsta.
Din perspectiva sanatatii publice, tratamentul incomplet efectuat sau inadecvat pentru tuberculoza este deosebit de periculos. Atunci cand bolnavii nu iau medicamentele prescrise, nu respecta posologia sau intrerup tratamentul inainte de termen, ei pot ramane infectiosi, iar bacteriile pot dezvolta o rezistenta la medicamente. Persoanele pe care le pot infecta cu bacilul Koch, vor purta la randul lor o forma de tuberculoza chimiorezistenta.
Tuberculoza reprezintă o boală infecto-contagioasă ce are caracter pandemic, endemic şi epidemic, cunoscută încă din cele mai vechi timpuri, în acest sens găsindu-se la nivel osos al mumiilor egiptene leziuni corespunzătoare acestei patologii. Printre primii oameni ce au descris această afecţiune se numără egiptenii, ce o denumeau “phthisis”, în traducere însemnând “consumare”, denumire atribuită consecutiv observării de către savanţii vremii a evoluţiei naturale a bolii. În lipsa unui tratament etio-patogenic corespunzător afecţiunii, bolnavii căpătau un aspect grav de emaciere generală, iar rezultatul final nu era altul decât decesul.
În ceea ce priveşte epidemiologia TBC, din cauza lipsei unor măsuri riguroase de izolare a pacienţilor şi o îngrijire simptomatică corespunzătoare, secolele al XVII-lea şi al XVIII-lea au fost marcate de o evoluţie sumbră a afecţiunii, răspunzătoare de numeroase decese, ajungând să atingă la începutul secolului XIX o rată anuală a mortalităţii de aproximativ 400/100. 000 locuitori. Impactul favorabil asupra evoluţiei naturale a bolii a fost resimţit odată cu izolarea corespunzătoare a pacienţilor în sanatorii precum şi de o îmbunătăţire a condiţiilor socio-economice.
Tuberculoza este una din cele mai răspândite boli infecto-contagioase de pe întreg globul. Tuberculoza, deşi foarte răspândită, are o infecţiozitate relativ redusă, însă odată ce infecţia cu bacilul Koch este contactată, evoluţia este îndelungată.
Aproximativ o treime din populaţia globului prezintă infecţia (prezenţa infecţiei nu înseamnă şi prezenţa bolii), iar numărul de cazuri nou-identificate în decursul unui an este de 9 milioane, din care aproximativ 50 % au microscopia pozitivă (evidenţierea bacililor acid-alcoolo-rezistenţi pe frotiul realizat din spută cu ajutorul coloraţiei Ziehl-Nielsen). Evoluţia bolii în absenţa tratamentului este spre deces, numărul deceselor pe parcursul unui an datorită tuberculozei fiind de aproximativ 3 milioane.
În România, incidenţa tuberculozei este de 110 cazuri la 100 000 de locuitori, ţara noastră situându-se astfel pe locul 3 în Europa.
 Tuberculoza se raspandeste mai ales in mediile in care predomina urmatoarele conditii: malnutritia, conditiile sanitare deficitare, suprapopularea, lipsa serviciilor medicale.
Tuberculoza se raspandeste mai ales in mediile in care predomina urmatoarele conditii: malnutritia, conditiile sanitare deficitare, suprapopularea, lipsa serviciilor medicale.
In tarile defavorizate, tuberculoza este endemica. In tarile occidentale, TBC este raspandita indeosebi in mediile defavorizate, la persoanele fara adapost, la bolnavii de SIDA. Intr-adevar, infectia cu HIV creste cu 30% riscurile de progresie spre tuberculoza activa.
Bacilul Koch se multiplica doar in organismul uman si nu poate fi transmis de animale, insecte sau sol. Transmiterea TBC se poate face doar de la un bolnav de tuberculoza pulmonara. Bacteriile sunt transmise doar pe cale aeriana.
O exceptie o constituie calea de transmitere digestiva: Mycobacterium bovis, o bacterie ce provoaca tuberculoza animalelor, poate infecta copiii care consuma lapte nepasteurizat provenind de la vacile infectate.
Agentul infectios se transmite prin picaturi de saliva ce se gasesc in suspensie in aer, emise prin tuse sau stranut. Doar persoanele cu o forma activa a TBC sunt contagioase; persoanele cu o forma latenta sau inactiva de tuberculoza nu prezinta simptome si nu sunt contagioase. O persoana contagioasa care urmeaza un tratament medicamentos nu mai este contagioasa dupa 2 -3 saptamani de tratament.
Un singur stranut poate genera 3000 picaturi ce pot infecta. Inocularea poate avea drept rezultat o infectie latenta sau tuberculoza activa. 10-30% din persoanele infectate, in special copiii, se imbolnavesc imediat dupa patrunderea bacteriei in organism (infectia primara) si pot raspandi infectia. Totusi, mult mai frecvent, inocularea are drept rezultat o infectie latenta, asimptomatica.
Numeroase bacterii care patrund in plamani sunt imediat distruse, in timp ce bacteriile care supravietuiesc sunt capturate de celulele macrofage. Bacteriile capturate raman inauntrul acestor celule in stare latenta. Datorita slabirii sistemului imunitar a persoanei infectate, bacteriile prolifereaza si incep sa afecteze tesuturile – acest lucru se intampla la 5 -10% din persoanele infectate. Atunci cand un tratament preventiv este administrat persoanei cu tuberculoza latenta, riscul aparitiei bolii scade la 1 -2%.
In peste 50% din cazuri, reactivarea bacililor "dormanti" se produce in primii 2 ani dupa infectia primara. Motivele reactivarii nu sunt intotdeauna cunoscute, dar deseori este vorba de slabirea sistemului imunitar – datorita inaintarii in varsta, utilizarea corticosteroizilor sau SIDA.
Progresia TBC din infectia latenta spre forma activa a bolii variaza. La persoanele imunocompromise (cele cu SIDA, de exemplu) progresia este mult mai rapida. Bolnavii de SIDA infectati cu bacilul Koch prezinta 50% riscuri de a dezvolta tuberculoza activa in urmatoarele 2 luni, si un risc de 5 -10% in urmatorii ani.
La persoanele imunocompetente, tuberculoza activa este limitata de obicei la plamani (tuberculoza pulmonara). Tuberculoza poate disemina la alte organe – tuberculoza extrapulmonara. Bacilul Koch se poate transmite la fat, la femeile insarcinate, desi tuberculoza congenitala este rara.
Peste 50% din persoanele afectate nu prezinta niciun simptom o lunga perioada de timp.
Tusea este cel mai frecvent simptom al tuberculozei. Dar, intrucat debutul bolii este insidios, persoana infectata poate pune tusea pe seama fumatului sau a unui episod recent de gripa. Tusea poate produce o cantitate mica de sputa verde sau galbena dimineata. In cele din urma, sputa poate prezenta striatii sanguinolente, dar cantitatile mari de sange sunt rare.
Transpiratiile nocturne abundente constituie un alt semn al TBC, dar la fel ca si tusea, nu este specific tuberculozei.
Tuberculoza extrapulmonara (TBEP) afecteaza indeosebi ganglionii limfatici, dar si oasele, creierul, cavitatea abdominala, pericardul, articulatiile si organele genitale. Aceste localizari ale tuberculozei sunt dificil de diagnosticat.
Simptomele tuberculozei extrapulmonare sunt nespecifice si constau de obicei in astenie, inapetenta, febra intermitenta, transpiratii si uneori scadere in greutate. In unele cazuri, infectia poate cauza durere sau disconfort.
La randul sau, gradul de contagiozitate depinde de densitatea bacililor in sputa si de frecventa tusei.
In comunitatile inchise, cu un numar mare de bolnavi de tuberculoza, conditiile de convietuire (suprapopularea, ventilatia slaba) joaca un rol in transmiterea infectiei.
Suspiciunea de TBC se bazeaza pe prezenta semnelor si simptomelor specifice, contactul pacientului cu un bolnav de tuberculoza si deseori, pe radiografia toracica.
Diagnosticul de tuberloculoza este confirmat cu ajutorul culturii bacilului Koch din sputa.
Cea mai frecventa metoda de a diagnostica TBC este testul cutanat. Acesta consta in inocularea intradermica a unei cantitati mici de tuberculina (substanta extrasa din cultura bacililor tuberculosi). Dupa 72 ore, o reactie pozitiva indica prezenta bacteriei. Uneori sunt necesare mai multe saptamani pentru ca testul sa indice prezenta bacteriei. Reactia pozitiva cutanata la tuberculina indica doar prezenta bacteriilor, care pot fi latente.
Dupa o reactie cutanata pozitiva, medicul va cere efectuarea unei radiografii toracice pentru a decela:
Tuberculoza este declarata atunci cand testul cutanat este pozitiv, iar plamanii apar vizibili afectati la radiografie.
Antibioticele de prima linie pot vindeca tuberculoza in majoritatea cazurilor, cu conditia ca tratamentul sa fie instituit inainte ca plamanii sa fie prea afectati, iar ca tratamentul sa fie urmat corect si sa nu fie intrerupt inainte de termen. In absenta antibioticelor, 50% din pacientii cu TBC decedeaza in mai putin de 5 ani, 25% dezvolta o forma cronica a bolii, iar ceilalti 25% se vindeca.
In cazul unei tuberculoze multirezistente, rata de vindecare este de 60% -80%.
Culturile din secretii permit identificarea rezistentei bacteriilor la aceste medicamente. Aceasta verificare necesita 6 -8 saptamani, dupa acest interval de timp medicamentele ineficiente sunt inlocuite cu altele. In aceasta perioada, bolnavii trebuie izolati, pana cand nu mai sunt contagiosi.
Pentru a fi eficient si a distruge complet bacteriile, tratamentul medical necesita luarea zilnica a medicamentelor pe o perioada minima de 6 luni, mergand uneori pana la 12 luni.
Izoniazida poate provoca greturi, varsaturi si icter. Rifampicina poate afecta ficatul, in special cand este asociata cu izoniazida. Streptomicina poate afecta nervii si urechea interna, ducand la ameteala si la hipoacuzie. Etambutol afecteaza uneori nervul optic, cauzand tulburari ale vederii si scaderea perceperii culorilor. Totusi, 95% din pacientii cu tuberculoza termina cu succes tratamentul, fara a prezenta efecte adverse severe.
Atentie! Desi tuberculoza nu mai este contagioasa dupa cateva saptamani de tratament, acesta trebuie continuat o perioada lunga de timp pentru a distruge toate bacteriile. Un tratament intrerupt inainte de termen poate antrena dezvoltarea unor bacterii rezistente la medicamentele in cauza.
Vaccinul BCG (bacilul Calmette-Guerin) este utilizat in numeroase tari pentru a preveni aparitia unor complicatii severe (meningita sau tuberculoza miliara) la persoanele cu risc crescut de infectare cu M. tuberculosis. Eficienta vaccinului BCG este controversata, dar acesta continua sa fie utilizat in tarile cu risc mare de infectie.
Vaccinul antituberculos nu ofera o protectie absoluta (eficacitatea sa este de 20 - 60%) si nici permanenta.
Aproximativ 10% din persoanele vaccinate BCG la nastere prezinta o reactie pozitiva la testul cutanat tuberculinic, chiar daca nu sunt infectate cu bacilul tuberculos.
Bolnavii de TBC trebuie izolati pana cand nu mai sunt contagiosi si trebuie incurajati sa tuseasca intr-o batista, pentru a reduce raspandirea bacililor. Totusi, dupa doar cateva zile de tratament cu antibioticele adecvate, riscul de transmitere a infectiei scade, iar bolnavul trebuie izolat 1 -2 saptamani. In schimb, bolnavii care continua sa tuseasca in timpul tratamentului sau au o forma de tuberculoza rezistenta la antibiotice, trebuie sa ramana in spital mai mult timp.
Persoanele cu risc crescut sau cele care au intrat in contact cu un bolnav in stadiul activ pot efectua un test cutanat. In cazul in care este decelata o infectie tuberculoasa latenta, tratamentul preventiv cu antibiotice permite in 70% - 90% din cazuri evitarea progresiei spre tuberculoza activa. Tinand cont de numarul mic de microbi prezenti in infectiile latente, tratamentul preventiv consta in general in administrarea unui singur medicament (uneori doua) prescris zilnic, timp de 6 -9 luni.
Terapia profilactica este indicata adultilor tineri ce prezinta o reactie pozitiva la testarea cutanata, dar si altor persoane cu risc crescut de tuberculoza – persoanele cu un rezultat pozitiv recent la testul cutanat, cele expuse recent sau persoanele imunocompromise. La varstnici, riscul de toxicitate al antibioticelor poate fi mai mare decat cel al infectiei tuberculoase latente.
După numeroase cercetări s-a ajuns la concluzia că cel mai eficient vaccin împotriva tuberculozei ar fi o variantă vie atenuată. Vaccinul viu atenuat a fost realizat pentru prima dată de către Calmette şi Guerin dintr-o tulpină de Mycobacterium bovis. Această alegere a fost motivată de faptul că cei doi au observat protecţia împotriva infecţiei tuberculoase la persoanele infectate în copilărie cu Mycobacterium bovis. Aceştia au administrat pentru prima dată vaccinul în anul 1921 la nou-născuţi pe cale orală. După anul 1966 eficienţa imunizărilor a crescut datorită înlocuirii administrării orale a vaccinului cu administrarea intradermică. Odată cu introducerea vaccinării BCG (Bacilul Calmette Guerin) s-a obţinut o reducere marcată a mortalităţii şi morbidităţii determinate de Mycobacterium tuberculosis pe întreg globul.
Vaccinarea BCG se realizează cu o tulpină de Mycobacterium bovis atenuată şi este un vaccin viu atenuat. După administrarea acestuia, sistemul imun este stimulat în mod similar primoinfecţiei cu Mycobacterium tuberculosis, fără a determina însă apariţia bolii.
În urma a numeroase cercetări, s-a constatat faptul că protecţia oferită de vaccinarea BCG este parţială, ea fiind diferită în funcţie de imunitatea celulară proprie fiecărui individ. S-a constatat o variaţie regională a vaccinării BCG (în ceea ce priveşte răspunsul sistemului imun) ce poate fi explicată astfel:
Orice contact cu un agent infecţios determină apariţia din partea sistemului imun a unui răspuns caracteristic, însă în cazul interacţiunii cu Mycobacterium tuberculosis, acest răspuns în unele cazuri poate fi inadecvat, ducând în acest fel la apariţia bolii. Prin vaccinarea BCG, individul va fi protejat atât de infecţia cu Mycobacterium tuberculosis, cât şi de infecţia cu Mycobacterium leprae (agentul infecţios al leprei). Vaccinarea BCG se efectuează cu precădere în ţările ce au o incidenţa crescută a bolii, imediat după naştere, pentru a evita astfel apariţia infecţiei la vârste foarte fragede ce se manifestă prin instalarea unor forme foarte grave ale bolii precum tuberculoza miliară sau meningita tuberculoasă. Sugarii trebuie vaccinaţi cel târziu în primul an de viaţă, iar revaccinările ulterioare nu şi-au dovedit eficienţa.
Numeroase studii apărute în urma începerii vaccinării BCG şi-au îndreptat atenţia spre modul de răspuns, amplitudinea şi eficacitatea răspunsului sistemului imun în ceea ce priveşte reactivitatea faţă de PPD (derivat proteic purificat obţinut din tuberculină). S-a observat că acele persoane care nu au fost sensibilizate anterior vaccinării BCG (nu au venit în contact cu micobacterii) nu prezintă reacţii faţă de diferite preparate antigenice în primele 4 săptămâni după vaccinare, un răspuns imun apărând abia în decursul unui an. Dimpotrivă, acele persoane ce au fost sensibilizate anterior vaccinării BCG prezintă un răspuns puternic, susţinut şi intens apărut chiar în cursul primei săptămâni după vaccinare. Explicaţia dintre cele două tipuri de răspunsuri rezidă din faptul că în primul caz sistemul imun prezintă un răspuns de tip primar (pentru că nu a mai venit în contact cu antigene micobacteriene şi astfel acesta nu beneficiază de o “memorie antigenică”) . În schimb, în cea de-a doua situaţie răspunsul imun (secundar) dispune de această memorie (formată în cursul expunerii prealabile), el recunoscând rapid antigenele pătrunse în organism, capabil fiind în acestă situaţie de a iniţia un răspuns prompt, cu o amplitudine şi intensitate corespunzătoare eliminării antigenelor micobacteriene. Alte studii s-au concentrat asupra populaţiilor de limfocite T (LT) şi a modului în care acestea sunt activate. Explorările in vitro au arătat faptul că primele antigene recunoscute/care stimulează LT sunt cele din filtratul de cultură, urmând apoi ca LT să fie stimulate de către antigenele prezente în peretele celular micobacterian. Preparatele antigenice de la nivel citosolic sunt capabile a activa un răspuns imun de tip întârziat, evidenţiat după aproximativ 1 an de la momentul vaccinării. În acest fel, s-a putut afirma faptul ca primele antigene recunoscute de către sistemul imun sunt cele localizate la nivelul peretelui celular.
În ceea ce priveşte perspectiva vacinării BCG, se doreşte ca în viitor să se utilizeze un produs care să conţină nu un vaccin viu atenuat, ci chiar unul omorât. Ba mai mult, din cauza neajunsurilor cu care se confruntă în prezent vaccinarea BCG, se impune reorientarea către producţia de noi vaccinuri prin intermediul tehnicilor de inginerie genetică sau a unora bazate pe utilizarea unor tulpini nepatogene de micobacterii. În acest sens, prin intermediul tehnicilor de biologie moleculară, se încearcă a se izola gena care codifică antigenul dorit, proces urmat apoi de inserarea acestei gene la nivelul genomului vectorului ales. Cu alte cuvinte, o variantă cât mai eficace din acest punct de vedere ar fi izolarea fracţiunilor antigenice din Mycobacterium tuberculosis care induc un răspuns imun corespunzător şi inserarea acestora intr-un vector ce poate fi apoi administrat pacientului. O altă opţiune în ceea ce priveşte vaccinarea constă în administrarea de micobacterii saprofite din mediul înconjurător, micobacterii ce sunt lipsite de potenţial patogen. Un exemplu în acest sens îl constituie Mycobacterium vaccae, aceasta fiind o specie nepatogenă, având o creştere rapidă, prezentând totodată potenţial imunoterapeutic.
Evoluţia la nivelul vaccinării cuprinde mai multe etape:
1. în primele 3-4 săptămâni apare o induraţie roşietică cu dimensiunea de 7-8 mm, ce rămâne prezentă 1-2 luni;
2. induraţia evoluează uneori spre ulceraţie cu eliminare de cazeum (lichid alb purulent);
3. ulceraţia va fi înlocuită după 2-3 săptămâni de o crustă ce se va vindeca si va lăsa în urma ei o cicatrice rotundă cu dimensiunea de 5-6 mm.
Părinţii trebuie informaţi despre evoluţia normală a leziunilor la nivel local apărute în urma injectării şi trebuie atenţionaţi să nu dezinfecteze sau să manipuleze în vreun fel această zonă.
Complicaţiile nu apar frecvent. Totuşi, sunt situaţii în care pot apărea adenopatiile axilare ce pot să evolueze spre fistulizare. De asemenea adenopatiile pot sa apară şi la nivelul epicondililor, unde, în rare cazuri, pot evolua spre fistulizare. În ambele situaţii este necesar tratamentul chirurgical reprezentat de incizie şi drenaj. Una dintre cele mai rare complicaţii este reprezentată de diseminarea bacilului pe cale hematogenă. În urma acestui proces poate apărea o formă similară cu tuberculoza miliară (în ceea ce priveşte aspectul radiologic) ce poartă denumirea de BCG-ită.
Din punctul de vedere al contraindicaţiilor, acestea sunt relativ puţine şi sunt reprezentate de imunodeficienţa congenitală la nou-născuţi sau imunodeficienţa dobândită la nou-născuţi (HIV în stadiul SIDA). Nou-născuţii ce sunt doar HIV pozitivi pot fi vaccinaţi deoarece beneficiul este mai mare decât riscul complicaţiilor în urma vaccinării.
În concluzie, în ţările cu prevalenţă crescută a tuberculozei, toţi nou-născuţii trebuie vaccinaţi BCG prin intermediul unui program naţional.
Pentru realizarea intradermoreacţiei se utilizează două tipuri de tuberculină:
1. OT (Old Tuberculin)
Reprezintă un filtrat din prima cultură de Mycobacterium tuberculosis inactivată termic şi se injectează la nivelul ţesutului celular subcutanat în regiunea interscapulară. Prima tuberculină a fost realizată de către Robert Koch, iar utilizarea acesteia în scopul detectării infecţiei a fost făcută pentru prima dată în anul 1907 de către von Pirquet.
Rezultat:
Reprezintă tuberculina utilizată în prezent şi se obţine prin precipitare cu acid tricloracetic. În timpul procesului tehnologic se realizează şi purificarea acesteia prin eliminarea antigenelor polizaharidice ce reacţionează încrucişat şi falsifică în acest sens sensibilitatea testului. În România se utilizează PPD-IC 65 ce există în două concentraţii diferite: 2 unităţi PPD pe 0, 1 ml şi 10 unităţi PPD pe 0, 1 ml.
Datorită faptului că intensitatea răspunsului la intradermoreacţie este direct proporţională cu cantitatea de bacili din focarele infecţioase şi interacţiunii frevente a populaţiei cu micobacteria (în special în zone endemice la tuberculoză precum România), IDR-ul se face iniţial cu 2 unităţi PPD. Intradermoreacţia la tuberculină poate fi realizată la marea majoritate a persoanelor, fiind contraindicată doar la cei care au avut o reacţie severă în antecedente precum:
Dacă persoana căreia i se realizează intradermoreacţia nu are nici o modificare la locul injectării după 48-72 de ore, un al doilea test poate fi realizat cât mai precoce (maxim 15 zile). Nu există contraindicaţie la repetarea intradermoreacţiei decât în situaţia în care s-a obţinut o reacţie severă la o testare anterioră.
Tehnica de realizare a IDR-ului este reprezentată de tehnica Mantoux prin care se administrează intradermic 0, 1 ml ce reprezintă 2 unităţi PPD. Pentru realizarea unei intradermorecţii corecte şi pentru obţinerea unor rezultate cât mai fiabile, trebuie respectate câteva criterii de calitate. Dintre acestea enumerăm:
Diametrul transversal maxim poate fi interpretat astfel:
Intradermoreacţia la tuberculină are o sensibilitate (persoanele ce au testul pozitiv au infecţia) de 75-90% şi o specificitate (persoane ce au testul negativ nu au infecţia) de 75-90%. Există o multitudine de factori ce determină reacţii fie fals pozitive fie fals negative.
Rezultatele fals pozitive sunt determinate de apariţia unei reacţii pozitive, însă persoana nu are infecţia cu Mycobacterium tuberculosis. Această situaţie se poate întâlni în următoarele situaţii:
Apariţia reacţiilor fals negative, pacientul având un rezultat negativ, însă infecţia sau chiar boala fiind prezente, apar în cazul în care există fie greşeli de tehnică fie comorbidităţi asociate. Cele mai frecvente greşeli de tehnică se întâlnesc în următoarele situaţii:
Reacţii fals negative apărute datorită asocierii de comorbidităţi ce determină imunodepresie celulară precum:
Există cazuri în care intradermoreacţia are dimensiuni de 0 mm, situaţie în care poartă denumirea de anergie tuberculinică. Aceasta poate să apară datorită absenţei răspunsului imun prin imunodeficienţă, în această situaţie denumindu-se anergie adevărată. De asemenea putem să ne confruntăm cu o anergie falsă ce apare datorită absenţei infecţiei latente cu Mycobacterium tuberculosis. Pentru diferenţierea celor 2 tipuri de anergii, se poate efectua IDR-ul cu diverse antigene pentru a observa răspunsul sistemului imun la injectarea acestora. Cele mai frecvente antigene utilizate sunt:
Tot în cazul intradermoreacţiei la tuberculină putem să ne confruntăm cu situaţia în care apare saltul tuberculinic. Acesta reprezintă o modificare a diametrului reacţiei cu mai mult de 8 mm între două testări. Pentru identificarea saltului tuberculinic este necesară urmărirea în dinamică ce se realizează prin testarea la intervale de 6 luni pentru persoanele cu risc crescut de infecţie. Nu se realizează testările multiple la intervale de 1-2 luni pentru că în acest caz poate apărea aşa numita reacţie de desensibilizare.
Uneori se poate utiliza IDR-ul în doi timpi. Acesta se realizează printr-o intradermoreacţie la un interval scurt de timp după alte intradermoreacţii ce au avut un rezultat negativ. Se realizează la braţul opus şi are drept scop evidenţierea fenomenului booster. Acest fenomen se identifică la persoanele cu vârstă înaintată şi poate fi evidenţiat în momentul în care prima testare a avut drept rezultat un IDR negativ, iar la cea de-a doua testare a avut drept rezultat un IDR pozitiv. Acest lucru se explică datorită limfocitelor în stare dormandă ce necesită o stimulare antigenică suplimentară.
In tuberculoza extrapulmonara, bacteriile ataca alte regiuni ale corpului – oasele, rinichii, ganglionii limfatici, meningele si sistemul nervos central. Exista si tuberculoza diseminata, in care bacteriile se raspandesc prin sistemul sangvin si ataca intreg organismul.
Tuberculoza a reprezentat mult timp o problema de sanatate publica. In secolul XIX, boala era responsabila pentru o treime din decese in Europa. Odata cu descoperirea antibioticelor antituberculoase, in anii 1940, se credea ca tuberculoza va fi complet eradicata. Dupa o scadere constanta a incidentei in tarile dezvoltate, care a continuat pana in anii 80, in prezent se constata o reemergenta a TBC, in special la persoanele fara adapost, la utilizatorii de droguri intravenoase si la pacientii infectati cu HIV. In prezent, exista 8 milioane de cazuri de tuberculoza simptomatica, iar 3 milioane de decese se inregistreaza in fiecare an. Astfel, TBC este a doua cauza infectioasa de deces din lume, doar SIDA facand mai multe victime.
Se estimeaza ca o treime din populatia lumii este infectata cu bacilul Koch, iar la cca 5 – 10% dintre acestia infectia latenta progreseaza intr-o forma de boala activa.
Tuberculoza inregistreaza o crestere a incidentei pe plan mondial, datorita unei serii de factori: sporirea numarului de imigranti din tari in care tuberculoza este endemica, epidemia de SIDA, aparitia unor tulpini bacteriene rezistente la tuberculostatice. Tulpini rezistente la unele medicamente antituberculoase au fost identificate in toate tarile studiate de OMS. O forma deosebit de periculoasa de TBC este tuberculoza chimiorezistenta sau MDRTB (in engleza, multidrug-resistant tuberculosis).
Tuberculoza are o incidenta mai mare in randul varstnicilor in tarile dezvoltate, in timp ce in tarile cu nivel economic scazut, boala este mai frecventa in randul tinerilor. Varstnicii sunt mai vulnerabili la TBC datorita reactivarii infectiei latente, pe masura slabirii sistemului imunitar, odata cu inaintarea in varsta.
Din perspectiva sanatatii publice, tratamentul incomplet efectuat sau inadecvat pentru tuberculoza este deosebit de periculos. Atunci cand bolnavii nu iau medicamentele prescrise, nu respecta posologia sau intrerup tratamentul inainte de termen, ei pot ramane infectiosi, iar bacteriile pot dezvolta o rezistenta la medicamente. Persoanele pe care le pot infecta cu bacilul Koch, vor purta la randul lor o forma de tuberculoza chimiorezistenta.
Tuberculoza reprezintă o boală infecto-contagioasă ce are caracter pandemic, endemic şi epidemic, cunoscută încă din cele mai vechi timpuri, în acest sens găsindu-se la nivel osos al mumiilor egiptene leziuni corespunzătoare acestei patologii. Printre primii oameni ce au descris această afecţiune se numără egiptenii, ce o denumeau “phthisis”, în traducere însemnând “consumare”, denumire atribuită consecutiv observării de către savanţii vremii a evoluţiei naturale a bolii. În lipsa unui tratament etio-patogenic corespunzător afecţiunii, bolnavii căpătau un aspect grav de emaciere generală, iar rezultatul final nu era altul decât decesul.
În ceea ce priveşte epidemiologia TBC, din cauza lipsei unor măsuri riguroase de izolare a pacienţilor şi o îngrijire simptomatică corespunzătoare, secolele al XVII-lea şi al XVIII-lea au fost marcate de o evoluţie sumbră a afecţiunii, răspunzătoare de numeroase decese, ajungând să atingă la începutul secolului XIX o rată anuală a mortalităţii de aproximativ 400/100. 000 locuitori. Impactul favorabil asupra evoluţiei naturale a bolii a fost resimţit odată cu izolarea corespunzătoare a pacienţilor în sanatorii precum şi de o îmbunătăţire a condiţiilor socio-economice.
Tuberculoza este una din cele mai răspândite boli infecto-contagioase de pe întreg globul. Tuberculoza, deşi foarte răspândită, are o infecţiozitate relativ redusă, însă odată ce infecţia cu bacilul Koch este contactată, evoluţia este îndelungată.
Aproximativ o treime din populaţia globului prezintă infecţia (prezenţa infecţiei nu înseamnă şi prezenţa bolii), iar numărul de cazuri nou-identificate în decursul unui an este de 9 milioane, din care aproximativ 50 % au microscopia pozitivă (evidenţierea bacililor acid-alcoolo-rezistenţi pe frotiul realizat din spută cu ajutorul coloraţiei Ziehl-Nielsen). Evoluţia bolii în absenţa tratamentului este spre deces, numărul deceselor pe parcursul unui an datorită tuberculozei fiind de aproximativ 3 milioane.
În România, incidenţa tuberculozei este de 110 cazuri la 100 000 de locuitori, ţara noastră situându-se astfel pe locul 3 în Europa.
Transmiterea tuberculozei
 Tuberculoza se raspandeste mai ales in mediile in care predomina urmatoarele conditii: malnutritia, conditiile sanitare deficitare, suprapopularea, lipsa serviciilor medicale.
Tuberculoza se raspandeste mai ales in mediile in care predomina urmatoarele conditii: malnutritia, conditiile sanitare deficitare, suprapopularea, lipsa serviciilor medicale.In tarile defavorizate, tuberculoza este endemica. In tarile occidentale, TBC este raspandita indeosebi in mediile defavorizate, la persoanele fara adapost, la bolnavii de SIDA. Intr-adevar, infectia cu HIV creste cu 30% riscurile de progresie spre tuberculoza activa.
Bacilul Koch se multiplica doar in organismul uman si nu poate fi transmis de animale, insecte sau sol. Transmiterea TBC se poate face doar de la un bolnav de tuberculoza pulmonara. Bacteriile sunt transmise doar pe cale aeriana.
O exceptie o constituie calea de transmitere digestiva: Mycobacterium bovis, o bacterie ce provoaca tuberculoza animalelor, poate infecta copiii care consuma lapte nepasteurizat provenind de la vacile infectate.
Agentul infectios se transmite prin picaturi de saliva ce se gasesc in suspensie in aer, emise prin tuse sau stranut. Doar persoanele cu o forma activa a TBC sunt contagioase; persoanele cu o forma latenta sau inactiva de tuberculoza nu prezinta simptome si nu sunt contagioase. O persoana contagioasa care urmeaza un tratament medicamentos nu mai este contagioasa dupa 2 -3 saptamani de tratament.
Un singur stranut poate genera 3000 picaturi ce pot infecta. Inocularea poate avea drept rezultat o infectie latenta sau tuberculoza activa. 10-30% din persoanele infectate, in special copiii, se imbolnavesc imediat dupa patrunderea bacteriei in organism (infectia primara) si pot raspandi infectia. Totusi, mult mai frecvent, inocularea are drept rezultat o infectie latenta, asimptomatica.
Numeroase bacterii care patrund in plamani sunt imediat distruse, in timp ce bacteriile care supravietuiesc sunt capturate de celulele macrofage. Bacteriile capturate raman inauntrul acestor celule in stare latenta. Datorita slabirii sistemului imunitar a persoanei infectate, bacteriile prolifereaza si incep sa afecteze tesuturile – acest lucru se intampla la 5 -10% din persoanele infectate. Atunci cand un tratament preventiv este administrat persoanei cu tuberculoza latenta, riscul aparitiei bolii scade la 1 -2%.
In peste 50% din cazuri, reactivarea bacililor "dormanti" se produce in primii 2 ani dupa infectia primara. Motivele reactivarii nu sunt intotdeauna cunoscute, dar deseori este vorba de slabirea sistemului imunitar – datorita inaintarii in varsta, utilizarea corticosteroizilor sau SIDA.
Progresia TBC din infectia latenta spre forma activa a bolii variaza. La persoanele imunocompromise (cele cu SIDA, de exemplu) progresia este mult mai rapida. Bolnavii de SIDA infectati cu bacilul Koch prezinta 50% riscuri de a dezvolta tuberculoza activa in urmatoarele 2 luni, si un risc de 5 -10% in urmatorii ani.
La persoanele imunocompetente, tuberculoza activa este limitata de obicei la plamani (tuberculoza pulmonara). Tuberculoza poate disemina la alte organe – tuberculoza extrapulmonara. Bacilul Koch se poate transmite la fat, la femeile insarcinate, desi tuberculoza congenitala este rara.
Semne si simptome
- tuse
- expectoratii de culoare neobisnuita sau sanguinolente
- febra usoara
- inapetenta si scadere in greutate
- transpiratii nocturne
- dureri in piept la respiratie sau in timpul tusei
- dureri ale coloanei vertebrale sau ale principalelor articulatii
Peste 50% din persoanele afectate nu prezinta niciun simptom o lunga perioada de timp.
Tusea este cel mai frecvent simptom al tuberculozei. Dar, intrucat debutul bolii este insidios, persoana infectata poate pune tusea pe seama fumatului sau a unui episod recent de gripa. Tusea poate produce o cantitate mica de sputa verde sau galbena dimineata. In cele din urma, sputa poate prezenta striatii sanguinolente, dar cantitatile mari de sange sunt rare.
Transpiratiile nocturne abundente constituie un alt semn al TBC, dar la fel ca si tusea, nu este specific tuberculozei.
Tuberculoza extrapulmonara (TBEP) afecteaza indeosebi ganglionii limfatici, dar si oasele, creierul, cavitatea abdominala, pericardul, articulatiile si organele genitale. Aceste localizari ale tuberculozei sunt dificil de diagnosticat.
Simptomele tuberculozei extrapulmonare sunt nespecifice si constau de obicei in astenie, inapetenta, febra intermitenta, transpiratii si uneori scadere in greutate. In unele cazuri, infectia poate cauza durere sau disconfort.
Factori de risc
- slabirea sistemului imunitar datorita:
-unei boli a sistemului imunitar, precum SIDA (tuberculoza este o cauza importanta de deces la bolnavii de SIDA) unor tratamente medicale
-chimioterapia sau corticoterapia malnutritiei
-varstei - copiii si varstnicii prezinta un risc crescut
- frecventarea unei comunitati in care se afla un numar mare de pacienti cu tuberculoza activa (spitale, inchisori, etc.) In acest caz, este recomandata efectuarea de teste cu regularitate.
La randul sau, gradul de contagiozitate depinde de densitatea bacililor in sputa si de frecventa tusei.
In comunitatile inchise, cu un numar mare de bolnavi de tuberculoza, conditiile de convietuire (suprapopularea, ventilatia slaba) joaca un rol in transmiterea infectiei.
- vizitele in tarile cu un numar mare de cazuri de tuberculoza
- nutritia inadecvata – conform studiilor, unele deficiente nutritionale sunt corelate cu o incidenta mai mare a tuberculozei: deficienta de proteine, vitamina B12 (frecventa la vegetarieni), vitamina D si zinc.
Diagnostic
In unele cazuri, bolnavul se prezinta pentru investigatii medicale, datorita unor simptome gripale persistente.Suspiciunea de TBC se bazeaza pe prezenta semnelor si simptomelor specifice, contactul pacientului cu un bolnav de tuberculoza si deseori, pe radiografia toracica.
Diagnosticul de tuberloculoza este confirmat cu ajutorul culturii bacilului Koch din sputa.
Cea mai frecventa metoda de a diagnostica TBC este testul cutanat. Acesta consta in inocularea intradermica a unei cantitati mici de tuberculina (substanta extrasa din cultura bacililor tuberculosi). Dupa 72 ore, o reactie pozitiva indica prezenta bacteriei. Uneori sunt necesare mai multe saptamani pentru ca testul sa indice prezenta bacteriei. Reactia pozitiva cutanata la tuberculina indica doar prezenta bacteriilor, care pot fi latente.
Dupa o reactie cutanata pozitiva, medicul va cere efectuarea unei radiografii toracice pentru a decela:
- prezenta nodulilor, de marimi diferite
- o imagine cavitara
- prezenta bacteriilor inconjurate de celule macrofage, care creeaza zone opace pe radiografie
- noduli sau cavitati, cauzate de bacterii
- pneumotorax, pleurezie
Tuberculoza este declarata atunci cand testul cutanat este pozitiv, iar plamanii apar vizibili afectati la radiografie.
Tratament
In tratamentul tuberculozei, sunt prescrise doua sau mai multe antibiotice cu mecanisme diferite de actiune, deoarece monoterapia ar determina dezvoltarea unei tuberculoze rezistente la antibioticul in cauza. In perioda initiala, intensiva a tratamentului, sunt adaugate alte doua medicamente pentru a scurta durata tratamentului si a creste sansele de reusita, chiar in conditiile rezistentei la medicamente.Antibioticele de prima linie pot vindeca tuberculoza in majoritatea cazurilor, cu conditia ca tratamentul sa fie instituit inainte ca plamanii sa fie prea afectati, iar ca tratamentul sa fie urmat corect si sa nu fie intrerupt inainte de termen. In absenta antibioticelor, 50% din pacientii cu TBC decedeaza in mai putin de 5 ani, 25% dezvolta o forma cronica a bolii, iar ceilalti 25% se vindeca.
In cazul unei tuberculoze multirezistente, rata de vindecare este de 60% -80%.
Tratamentele de prima linie
Medicamentele de prima linie in tratamentul tuberculozei sunt: izoniazida, rifampicina, etambutol si pirazinamida.Culturile din secretii permit identificarea rezistentei bacteriilor la aceste medicamente. Aceasta verificare necesita 6 -8 saptamani, dupa acest interval de timp medicamentele ineficiente sunt inlocuite cu altele. In aceasta perioada, bolnavii trebuie izolati, pana cand nu mai sunt contagiosi.
Pentru a fi eficient si a distruge complet bacteriile, tratamentul medical necesita luarea zilnica a medicamentelor pe o perioada minima de 6 luni, mergand uneori pana la 12 luni.
Izoniazida poate provoca greturi, varsaturi si icter. Rifampicina poate afecta ficatul, in special cand este asociata cu izoniazida. Streptomicina poate afecta nervii si urechea interna, ducand la ameteala si la hipoacuzie. Etambutol afecteaza uneori nervul optic, cauzand tulburari ale vederii si scaderea perceperii culorilor. Totusi, 95% din pacientii cu tuberculoza termina cu succes tratamentul, fara a prezenta efecte adverse severe.
A doua linie de tratament
In cazul rezistentei bacteriilor la principalele doua medicamente (izoniazida si rifampicina), se recurge la medicamente de linia a doua: etionamida, cicloserina, kanamicina, etc. Deoarece au o eficacitate mai mica, acestea trebuie luate o perioada de timp mai lunga, uneori pana la 5 ani.Atentie! Desi tuberculoza nu mai este contagioasa dupa cateva saptamani de tratament, acesta trebuie continuat o perioada lunga de timp pentru a distruge toate bacteriile. Un tratament intrerupt inainte de termen poate antrena dezvoltarea unor bacterii rezistente la medicamentele in cauza.
Prevenire
Exista doua aspecte ale prevenirii tuberculozei: evitarea transmiterii infectiei la alte persoane si tratarea precoce a infectiei latente, inainte de progresia catre forma activa a bolii.Vaccinul BCG (bacilul Calmette-Guerin) este utilizat in numeroase tari pentru a preveni aparitia unor complicatii severe (meningita sau tuberculoza miliara) la persoanele cu risc crescut de infectare cu M. tuberculosis. Eficienta vaccinului BCG este controversata, dar acesta continua sa fie utilizat in tarile cu risc mare de infectie.
Vaccinul antituberculos nu ofera o protectie absoluta (eficacitatea sa este de 20 - 60%) si nici permanenta.
Aproximativ 10% din persoanele vaccinate BCG la nastere prezinta o reactie pozitiva la testul cutanat tuberculinic, chiar daca nu sunt infectate cu bacilul tuberculos.
Evitarea transmiterii infectii la alte persoane
Intrucat bacilul Koch se transmite aproape in exclusivitate pe cale aeriana, o buna ventilatie diminueaza densitatea bacteriilor si va limita raspandirea lor. Aceasta masura este deosebit de utila in comunitatile cu numeroase surse de infectie: centrele pentru persoane fara adapost, inchisori, spitale, sali de asteptare. De asemenea, bacilii sunt rapid distrusi de razele ultraviolete.Detectarea precoce a infectiei
Intrucat tuberculoza poate fi transmisa doar de persoanele cu o forma activa a bolii, detectarea infectiei si tratamentul precoce reprezinta cele mai bune metode de a evita transmiterea infectiei.Bolnavii de TBC trebuie izolati pana cand nu mai sunt contagiosi si trebuie incurajati sa tuseasca intr-o batista, pentru a reduce raspandirea bacililor. Totusi, dupa doar cateva zile de tratament cu antibioticele adecvate, riscul de transmitere a infectiei scade, iar bolnavul trebuie izolat 1 -2 saptamani. In schimb, bolnavii care continua sa tuseasca in timpul tratamentului sau au o forma de tuberculoza rezistenta la antibiotice, trebuie sa ramana in spital mai mult timp.
Persoanele cu risc crescut sau cele care au intrat in contact cu un bolnav in stadiul activ pot efectua un test cutanat. In cazul in care este decelata o infectie tuberculoasa latenta, tratamentul preventiv cu antibiotice permite in 70% - 90% din cazuri evitarea progresiei spre tuberculoza activa. Tinand cont de numarul mic de microbi prezenti in infectiile latente, tratamentul preventiv consta in general in administrarea unui singur medicament (uneori doua) prescris zilnic, timp de 6 -9 luni.
Tratamentul precoce al infectiei tuberculoase latente
Antibioticul izoniazida este foarte eficient in oprirea infectiei, inainte de a progresa in forma activa a bolii. Este administrat zilnic timp de 6 -9 luni. Tratamentele cu rifampicina si pirazinamida dureaza mai putin (2 luni).Terapia profilactica este indicata adultilor tineri ce prezinta o reactie pozitiva la testarea cutanata, dar si altor persoane cu risc crescut de tuberculoza – persoanele cu un rezultat pozitiv recent la testul cutanat, cele expuse recent sau persoanele imunocompromise. La varstnici, riscul de toxicitate al antibioticelor poate fi mai mare decat cel al infectiei tuberculoase latente.
Vaccinarea BCG
Robert Koch (părintele microbiologiei) este cel care a descoperit şi a izolat pentru prima dată Mycobacterium tuberculosis în anul 1882 şi a postulat astfel teoria etiologică a acestei afecţiuni, teorie ce a fost acceptată abia 6 ani mai târziu la un Congres Internaţional de Tuberculoză, la Paris. Până la acea vreme, etiologia tuberculozei era incertă, lucru ce contribuia într-o mare măsură la găsirea unui tratament etiologic corespunzător. După izolarea acestei micobacterii, medicul german a încercat de nenumărate ori realizarea unui vaccin împotriva tuberculozei.După numeroase cercetări s-a ajuns la concluzia că cel mai eficient vaccin împotriva tuberculozei ar fi o variantă vie atenuată. Vaccinul viu atenuat a fost realizat pentru prima dată de către Calmette şi Guerin dintr-o tulpină de Mycobacterium bovis. Această alegere a fost motivată de faptul că cei doi au observat protecţia împotriva infecţiei tuberculoase la persoanele infectate în copilărie cu Mycobacterium bovis. Aceştia au administrat pentru prima dată vaccinul în anul 1921 la nou-născuţi pe cale orală. După anul 1966 eficienţa imunizărilor a crescut datorită înlocuirii administrării orale a vaccinului cu administrarea intradermică. Odată cu introducerea vaccinării BCG (Bacilul Calmette Guerin) s-a obţinut o reducere marcată a mortalităţii şi morbidităţii determinate de Mycobacterium tuberculosis pe întreg globul.
Vaccinarea BCG se realizează cu o tulpină de Mycobacterium bovis atenuată şi este un vaccin viu atenuat. După administrarea acestuia, sistemul imun este stimulat în mod similar primoinfecţiei cu Mycobacterium tuberculosis, fără a determina însă apariţia bolii.
Scopul vaccinării
Scopul vaccinării nu este de a preveni întotdeauna apariţia tuberculozei, ci de a preveni apariţia formelor grave, agresive de boală, precum tuberculoza miliară sau meningita tuberculoasă la sugar şi copilul mic. Însă BCG-ul nu este eficient în ceea ce priveşte instalarea de bacili dormanţi în ţesuturi şi împiedicarea reactivării lor pe parcursul vieţii.În urma a numeroase cercetări, s-a constatat faptul că protecţia oferită de vaccinarea BCG este parţială, ea fiind diferită în funcţie de imunitatea celulară proprie fiecărui individ. S-a constatat o variaţie regională a vaccinării BCG (în ceea ce priveşte răspunsul sistemului imun) ce poate fi explicată astfel:
- contactul în antecedente a persoanelor vaccinate cu micobacterii precum Mycobacterium avis, Mycobacterium intracellulare, Mycobacterium kansasii şi obţinerea unei imunitaţi celulare ce se suprapune cu efectul vaccinării BCG;
- modul diferit a sistemului imun de a interacţiona cu micobacteriile pentru diverse populaţii ale globului.
Orice contact cu un agent infecţios determină apariţia din partea sistemului imun a unui răspuns caracteristic, însă în cazul interacţiunii cu Mycobacterium tuberculosis, acest răspuns în unele cazuri poate fi inadecvat, ducând în acest fel la apariţia bolii. Prin vaccinarea BCG, individul va fi protejat atât de infecţia cu Mycobacterium tuberculosis, cât şi de infecţia cu Mycobacterium leprae (agentul infecţios al leprei). Vaccinarea BCG se efectuează cu precădere în ţările ce au o incidenţa crescută a bolii, imediat după naştere, pentru a evita astfel apariţia infecţiei la vârste foarte fragede ce se manifestă prin instalarea unor forme foarte grave ale bolii precum tuberculoza miliară sau meningita tuberculoasă. Sugarii trebuie vaccinaţi cel târziu în primul an de viaţă, iar revaccinările ulterioare nu şi-au dovedit eficienţa.
Numeroase studii apărute în urma începerii vaccinării BCG şi-au îndreptat atenţia spre modul de răspuns, amplitudinea şi eficacitatea răspunsului sistemului imun în ceea ce priveşte reactivitatea faţă de PPD (derivat proteic purificat obţinut din tuberculină). S-a observat că acele persoane care nu au fost sensibilizate anterior vaccinării BCG (nu au venit în contact cu micobacterii) nu prezintă reacţii faţă de diferite preparate antigenice în primele 4 săptămâni după vaccinare, un răspuns imun apărând abia în decursul unui an. Dimpotrivă, acele persoane ce au fost sensibilizate anterior vaccinării BCG prezintă un răspuns puternic, susţinut şi intens apărut chiar în cursul primei săptămâni după vaccinare. Explicaţia dintre cele două tipuri de răspunsuri rezidă din faptul că în primul caz sistemul imun prezintă un răspuns de tip primar (pentru că nu a mai venit în contact cu antigene micobacteriene şi astfel acesta nu beneficiază de o “memorie antigenică”) . În schimb, în cea de-a doua situaţie răspunsul imun (secundar) dispune de această memorie (formată în cursul expunerii prealabile), el recunoscând rapid antigenele pătrunse în organism, capabil fiind în acestă situaţie de a iniţia un răspuns prompt, cu o amplitudine şi intensitate corespunzătoare eliminării antigenelor micobacteriene. Alte studii s-au concentrat asupra populaţiilor de limfocite T (LT) şi a modului în care acestea sunt activate. Explorările in vitro au arătat faptul că primele antigene recunoscute/care stimulează LT sunt cele din filtratul de cultură, urmând apoi ca LT să fie stimulate de către antigenele prezente în peretele celular micobacterian. Preparatele antigenice de la nivel citosolic sunt capabile a activa un răspuns imun de tip întârziat, evidenţiat după aproximativ 1 an de la momentul vaccinării. În acest fel, s-a putut afirma faptul ca primele antigene recunoscute de către sistemul imun sunt cele localizate la nivelul peretelui celular.
În ceea ce priveşte perspectiva vacinării BCG, se doreşte ca în viitor să se utilizeze un produs care să conţină nu un vaccin viu atenuat, ci chiar unul omorât. Ba mai mult, din cauza neajunsurilor cu care se confruntă în prezent vaccinarea BCG, se impune reorientarea către producţia de noi vaccinuri prin intermediul tehnicilor de inginerie genetică sau a unora bazate pe utilizarea unor tulpini nepatogene de micobacterii. În acest sens, prin intermediul tehnicilor de biologie moleculară, se încearcă a se izola gena care codifică antigenul dorit, proces urmat apoi de inserarea acestei gene la nivelul genomului vectorului ales. Cu alte cuvinte, o variantă cât mai eficace din acest punct de vedere ar fi izolarea fracţiunilor antigenice din Mycobacterium tuberculosis care induc un răspuns imun corespunzător şi inserarea acestora intr-un vector ce poate fi apoi administrat pacientului. O altă opţiune în ceea ce priveşte vaccinarea constă în administrarea de micobacterii saprofite din mediul înconjurător, micobacterii ce sunt lipsite de potenţial patogen. Un exemplu în acest sens îl constituie Mycobacterium vaccae, aceasta fiind o specie nepatogenă, având o creştere rapidă, prezentând totodată potenţial imunoterapeutic.
Tehnica vaccinării BCG
Vaccinul se realizează standard în regiunea deltoidă (1/3 superioară a braţului), la membrul superior stâng. Injectarea serului se face intradermic, în urma injectării apărând aspectul caracteristic de “coajă de portocală”, ce este prezent doar în primele 30 de minute, după care dispare.Evoluţia la nivelul vaccinării cuprinde mai multe etape:
1. în primele 3-4 săptămâni apare o induraţie roşietică cu dimensiunea de 7-8 mm, ce rămâne prezentă 1-2 luni;
2. induraţia evoluează uneori spre ulceraţie cu eliminare de cazeum (lichid alb purulent);
3. ulceraţia va fi înlocuită după 2-3 săptămâni de o crustă ce se va vindeca si va lăsa în urma ei o cicatrice rotundă cu dimensiunea de 5-6 mm.
Părinţii trebuie informaţi despre evoluţia normală a leziunilor la nivel local apărute în urma injectării şi trebuie atenţionaţi să nu dezinfecteze sau să manipuleze în vreun fel această zonă.
Complicaţiile nu apar frecvent. Totuşi, sunt situaţii în care pot apărea adenopatiile axilare ce pot să evolueze spre fistulizare. De asemenea adenopatiile pot sa apară şi la nivelul epicondililor, unde, în rare cazuri, pot evolua spre fistulizare. În ambele situaţii este necesar tratamentul chirurgical reprezentat de incizie şi drenaj. Una dintre cele mai rare complicaţii este reprezentată de diseminarea bacilului pe cale hematogenă. În urma acestui proces poate apărea o formă similară cu tuberculoza miliară (în ceea ce priveşte aspectul radiologic) ce poartă denumirea de BCG-ită.
Din punctul de vedere al contraindicaţiilor, acestea sunt relativ puţine şi sunt reprezentate de imunodeficienţa congenitală la nou-născuţi sau imunodeficienţa dobândită la nou-născuţi (HIV în stadiul SIDA). Nou-născuţii ce sunt doar HIV pozitivi pot fi vaccinaţi deoarece beneficiul este mai mare decât riscul complicaţiilor în urma vaccinării.
În concluzie, în ţările cu prevalenţă crescută a tuberculozei, toţi nou-născuţii trebuie vaccinaţi BCG prin intermediul unui program naţional.
Intradermoreacţia la tuberculină (IDR)
Intradermoreacţia la tuberculină are drept scop identificarea sensibilităţii de tip întârziat şi imunităţii (prin acumularea locală de limfocite şi macrofage, celule cu rol important în realizarea apararii imune, atât cea mediată celular, cât şi cea mediată umoral prin intermediul anticorpilor secretaţi) faţă de bacilul Koch (Mycobacterium tuberculosis). Foarte important este faptul că intradermoreacţia la tuberculină nu diferenţiază între infecţie şi boală. O intradermoreacţie pozitivă nu indică prezenţa cu certitudine a bolii, ci doar infecţia în antecedente.Pentru realizarea intradermoreacţiei se utilizează două tipuri de tuberculină:
1. OT (Old Tuberculin)
Reprezintă un filtrat din prima cultură de Mycobacterium tuberculosis inactivată termic şi se injectează la nivelul ţesutului celular subcutanat în regiunea interscapulară. Prima tuberculină a fost realizată de către Robert Koch, iar utilizarea acesteia în scopul detectării infecţiei a fost făcută pentru prima dată în anul 1907 de către von Pirquet.
Rezultat:
- reacţie minimă la locul injectării la persoanele ce nu au intrat în contact niciodată cu Mycobacterium tuberculosis;
- simptomatologie generală zgomotoasă la pacienţii infectaţi cu Mycobacterium tuberculosis.
Reprezintă tuberculina utilizată în prezent şi se obţine prin precipitare cu acid tricloracetic. În timpul procesului tehnologic se realizează şi purificarea acesteia prin eliminarea antigenelor polizaharidice ce reacţionează încrucişat şi falsifică în acest sens sensibilitatea testului. În România se utilizează PPD-IC 65 ce există în două concentraţii diferite: 2 unităţi PPD pe 0, 1 ml şi 10 unităţi PPD pe 0, 1 ml.
Bazele imunologice ale reacţiei la tuberculină
Mycobacterium tuberculosis produce o reacţie de hipersensibiliate de tip întârziat din partea organismului la anumite componente antigenice precum tuberculina. PPD-ul este cea mai utilizată pentru testarea cutanată, fiind izolată prin filtrarea culturilor celulare. Reacţia la injectarea intradermică a tuberculinei este una de tip întârziat, iar infecţia cu Mycobacterium tuberculosis poate fi de obicei identificată cu testul la tuberculină după 2-12 săptămâni de la infecţie. Oricum, o reacţie întârziată la testul cu tuberculină poate de asemenea indica o infecţie cu Mycobacterii non-tuberculoase, vaccinare BCG sau o tulpină vie atenuată de micobacterii derivată din Mycobacterium bovis. Reacţia de hipersensibilitate întârziată începe la 5-6 ore de la injectare şi atinge un maxim la 48-72 de ore.Datorită faptului că intensitatea răspunsului la intradermoreacţie este direct proporţională cu cantitatea de bacili din focarele infecţioase şi interacţiunii frevente a populaţiei cu micobacteria (în special în zone endemice la tuberculoză precum România), IDR-ul se face iniţial cu 2 unităţi PPD. Intradermoreacţia la tuberculină poate fi realizată la marea majoritate a persoanelor, fiind contraindicată doar la cei care au avut o reacţie severă în antecedente precum:
- necroză;
- flictene;
- şoc anafilactic;
- ulceraţii la un IDR anterior.
Dacă persoana căreia i se realizează intradermoreacţia nu are nici o modificare la locul injectării după 48-72 de ore, un al doilea test poate fi realizat cât mai precoce (maxim 15 zile). Nu există contraindicaţie la repetarea intradermoreacţiei decât în situaţia în care s-a obţinut o reacţie severă la o testare anterioră.
Tehnica de realizare a IDR-ului este reprezentată de tehnica Mantoux prin care se administrează intradermic 0, 1 ml ce reprezintă 2 unităţi PPD. Pentru realizarea unei intradermorecţii corecte şi pentru obţinerea unor rezultate cât mai fiabile, trebuie respectate câteva criterii de calitate. Dintre acestea enumerăm:
- produsul trebuie să fie în perioada de valabilitate;
- fiola trebuie agitată bine înainte de adminstrare;
- seringa utilizată trebuie să aibă un volum de maxim 1 ml (se foloseşte de obicei o seringă pentru administrarea insulinei) ;
- acele utilizate trebuie să fie speciale pentru injectarea intradermică;
Interpretarea rezultatelor
Reacţia pozitivă nu înseamnă în mod cert că pacientul are tuberculoză, ci reprezintă doar o dovadă a primo-infecţiei tuberculoase. De asemenea, un rezultat pozitiv poate apărea şi datorită vaccinării BCG în antecedente. Se măsoară diametrul transversal maxim al zonei indurate prin intermediul metodei tactile sau prin intermediul metodei pixului.Diametrul transversal maxim poate fi interpretat astfel:
- dimensiuni mai mari de 5 mm sunt considerate relevante la contacţii persoanelor cu tuberculoză, prezenţa modificărilor radiologice ce indică sechele de tuberculoză, persoanele infectate cu HIV, pacienţii cu transplant de organe, pacienţii imunodeprimaţi din alte motive;
- dimensiuni mai mari de 10 mm sunt relevante pentru populaţia din zonele cu incidenţă şi prevalenţă crescute a tuberculozei, personalul sanitar, copii cu vârsta sub 4 ani, nou născuţi, copii şi adolescenţi expuşi adulţilor încadraţi la categorii de risc înalt, prezenţa unor factori de risc asociaţi.
- dimensiuni mai mari de 15 mm sunt relevante pentru persoanele aparent sănătoase fără identificarea unor factori de risc.
Intradermoreacţia la tuberculină are o sensibilitate (persoanele ce au testul pozitiv au infecţia) de 75-90% şi o specificitate (persoane ce au testul negativ nu au infecţia) de 75-90%. Există o multitudine de factori ce determină reacţii fie fals pozitive fie fals negative.
Rezultatele fals pozitive sunt determinate de apariţia unei reacţii pozitive, însă persoana nu are infecţia cu Mycobacterium tuberculosis. Această situaţie se poate întâlni în următoarele situaţii:
- la persoanele vaccinate BCG;
- la persoanele infectate cu alte micobacterii;
- metodă incorectă de administrare;
- interpretare incorectă a reacţiei;
- metodă incorectă de utilizare a serului.
Apariţia reacţiilor fals negative, pacientul având un rezultat negativ, însă infecţia sau chiar boala fiind prezente, apar în cazul în care există fie greşeli de tehnică fie comorbidităţi asociate. Cele mai frecvente greşeli de tehnică se întâlnesc în următoarele situaţii:
- în cazul în care depozitarea fiolelor se face în mod necorespunzător;
- în cazul în care este depăşit termenului de valabilitate;
- atunci câand în cursul manevrei se injectează o cantitate necorespunzătoare;
- când păstrarea serului în seringă se face pe o perioadă mai mare de 2 ore (administrarea după mai mult de 2 ore de la deschiderea fiolei) ;
- când administrarea se realizează la nivel subcutanat şi nu intradermic;
- când administrarea se realizează la nivelul unei regiuni ce prezintă cicatrici sau tatuaje.
Reacţii fals negative apărute datorită asocierii de comorbidităţi ce determină imunodepresie celulară precum:
- malnutriţia protein calorică;
- boala cronică de rinichi stadiul V;
- vârsta: nou-născuţii şi vârstele înaintate;
- administrarea de imunosupresoare;
- alte infecţii asociate cum ar fi infecţii virale (rujeolă, rubeolă) ;
- infecţia HIV;
- arsurile;
- vaccinările cu virusuri viu atenuate;
- leucemii;
- limfoame;
- sarcoidoza;
- silicoza;
- diabet zaharat;
- gastrectomie;
- by-pass jejuno-ileal;
Există cazuri în care intradermoreacţia are dimensiuni de 0 mm, situaţie în care poartă denumirea de anergie tuberculinică. Aceasta poate să apară datorită absenţei răspunsului imun prin imunodeficienţă, în această situaţie denumindu-se anergie adevărată. De asemenea putem să ne confruntăm cu o anergie falsă ce apare datorită absenţei infecţiei latente cu Mycobacterium tuberculosis. Pentru diferenţierea celor 2 tipuri de anergii, se poate efectua IDR-ul cu diverse antigene pentru a observa răspunsul sistemului imun la injectarea acestora. Cele mai frecvente antigene utilizate sunt:
- antigene ale virusului urlian (ce determină parotidita epidemică-oreion) ;
- antigene de Candida albicans.
Tot în cazul intradermoreacţiei la tuberculină putem să ne confruntăm cu situaţia în care apare saltul tuberculinic. Acesta reprezintă o modificare a diametrului reacţiei cu mai mult de 8 mm între două testări. Pentru identificarea saltului tuberculinic este necesară urmărirea în dinamică ce se realizează prin testarea la intervale de 6 luni pentru persoanele cu risc crescut de infecţie. Nu se realizează testările multiple la intervale de 1-2 luni pentru că în acest caz poate apărea aşa numita reacţie de desensibilizare.
Uneori se poate utiliza IDR-ul în doi timpi. Acesta se realizează printr-o intradermoreacţie la un interval scurt de timp după alte intradermoreacţii ce au avut un rezultat negativ. Se realizează la braţul opus şi are drept scop evidenţierea fenomenului booster. Acest fenomen se identifică la persoanele cu vârstă înaintată şi poate fi evidenţiat în momentul în care prima testare a avut drept rezultat un IDR negativ, iar la cea de-a doua testare a avut drept rezultat un IDR pozitiv. Acest lucru se explică datorită limfocitelor în stare dormandă ce necesită o stimulare antigenică suplimentară.
Din Biblioteca medicală vă mai recomandăm:
Din Ghidul de sănătate v-ar putea interesa și:
Forumul ROmedic - întrebări și răspunsuri medicale:
Pe forum găsiți peste 500.000 de întrebări și răspunsuri despre boli sau alte subiecte medicale. Aveți o întrebare? Primiți răspunsuri gratuite de la medici.- Cancerul pulmonar extins in bronhii si trahee
- TBC mare sau munte?
- Sarcina dupa 2 luni de la terminare tratament TBC..
- Pneumonie interstitiala - tratament
- Nu pot sa respir pana la capat, pana in plamani
- Cancer pulmonar sau nu?
- Infiltrat tuberculos apical
- Posibil sa iau Tbc de la persoana aflata in tratament ?
- E posibil ca la un fost bolnav de tbc ganglionii sa mai fie usor mariti?