Apneea nocturnă
- I. Apneea de somn de tip obstructiv - Etiologie
- Mecanismul obstrucției în apneea de somn obstructivă
- Epidemiologie
- Manifestări clinice în apneea de somn obstructivă
- Indicatori clinici la pacientul somnolent
- Scorul de somnolență Epworth
- Diagnosticul apneei de somn obstructive
- Tratamentul în apneea de somn obstructivă
- Prognosticul apneei de somn obstructive:
- II. Apneea de somn centrală:
Apneea de somn se definește ca prezența a cel puțin cinci episoade pe oră de apnee (întreruperea fluxului de aer cel puțin 10 secunde) sau hipopnee, care se asociază cu o somnolență diurnă excesivă neexplicată.
Apneea de somn obstructivă/sindromul de hipopnee sau sindromul de apnee/hipopnee de somn obstructivă (SAHSO) este cauza medicală cea mai frecventă a somnolenței diurne și este una dintre cele mai importante afecțiuni medicale identificată în ultimii 50 de ani. SAHSO presupune asocierea unui tablou clinic cu anomalii specifice la testare. Indivizii asimptomatici, cu respirație anormală în timpul somnului, nu trebuie etichetați ca având SAHSO. Sindromul de apnee/hipopnee de somn obstructivă reprezintă o cauză majoră de morbiditate și o cauză semnificativă de mortalitate. SAHSO este produsă de închiderea parțială sau completă a căilor aeriene superioare (orofaringe) în timpul inspirației, punctată de scurte perioade de trezire din somn care termină episoadele de apnee.
Factorii de risc pentru SAHSO sunt: obezitatea și mandibula sau maxilarul scurtat anatomic. Hipotiroidismul și acromegalia sunt boli sistemice asociate cu SAHSO. La pacienții cu risc, somnul destabilizează structura căilor aeriene superioare, determinând obstrucția parțială sau completă a nazofaringelui, orofaringelui sau a ambelor. Situația în care respirația este diminuată, dar nu se produce apneea, se numește hipopnee obstructivă în somn.
Apneea de somn centrală (ASC) se caracterizează prin pauze respiratorii în timpul somnului legate de absența efortului respirator. Apare, de obicei, la pacienții cu insuficiență cardiacă sau accident vascular cerebral. ASC spontană este o afecțiune clinică rară.
I. Apneea de somn de tip obstructiv - Etiologie
Principalii factori de risc sunt cei anatomici și sunt reprezentați de:
- obezitate (constă într-un indice de masă corporală mai mare de 30);
- orofaringe cu calibru îngustat, mai ales din cauza retrognației, macroglosiei (limbă cu dimensiuni crescute), amigdalelor hipertrofiate, îngroșării pereților laterali ai faringelui sau țesutului adipos parafaringian;
- cap de formă rotundă;
- guler la cămașă cu diametru de peste 45 de centimetri.
Mai există și alți factori de risc, cum ar fi perioada de după menopauză, consumul cronic excesiv de alcool sau de sedative.
Aproximativ 25-40% din pacienții cu apnee de somn prezintă un istoric familial, indicând o legătură cu controlul nervos intrinsec al respirației sau cu structura faringiană intrinsecă. Cu cât numărul de membri ai familiei afectați de această boală este mai mare, cu atât probabilitatea de apariție a SAHSO este mai crescută.
În dezvoltarea SAHSO sunt implicate și alte comorbidități (hipertensiunea arterială, diabetul zaharat de tip 2, refluxul gastro-esofagian, ICC, AVC, hipertensiunea pulmonară, hipotiroidismul, astmul bronșic, angină pectorală nocturnă, glaucomul). Uneori SAHSO este greu de diferențiat de sindromul obezitate-hipoventilație.
Atunci când se produce obstrucția căilor aeriene superioare, se înregistrează o creștere a efortului inspirator, o diminuare a difuziunii alveolare a gazelor, tulburări ale somnului fiziologic, precum și treziri parțiale sau totale.
În SAHSO întâlnim o rezistență extremă la nivelul căilor respiratorii superioare pe perioada somnului. Există și unele forme mai puțin severe, care nu produc scăderea saturației oxigenului în sângele arterial. Acestea sunt reprezentate de sforăitul primar (flux aerian restricționat la nivelul faringelui; inspirație zgomotoasă; fără întreruperi ale somnului) și sindromul de rezistență al căilor aeriene superioare (obstrucție mai severă la fluxul de aer la nivelul faringelui; sforăit; treziri scurte din somn). Sindromul de rezistență a căilor aeriene superioare este întâlnit frecvent la persoane tinere, mai puțin obeze decât cei cu SAHSO. Simptomatologia dominantă constă în somnolență diurnă, care este mai frecventă decât în cazul sforăitului primar. De asemenea, sforăitul, sindromul de rezistență a căilor aeriene superioare și SAHSO au o simptomatologie similară, diagnosticul și tratamentul fiind același.
Mecanismul obstrucției în apneea de somn obstructivă
Apneele și hipopneele sunt cauzate de închiderea căilor respiratorii prin aspirare, în inspirații, în timpul somnului. Acestea apar deoarece mușchii dilatatori ai căilor aeriene superioare, ca toți mușchii striați, se relaxează în timpul somnului. La pacienții cu SAHSO, mușchii dilatatori nu reușesc să se opună presiunii negative din căile respiratorii în timpul inspirației. Defectul primar nu este la nivelul musculaturii căilor respiratorii superioare, care funcționează normal la pacienții cu SAHSO la trezire. Acești pacienți au căi respiratorii superioare deja îngustate în starea de veghe, dar, când sunt treji, mușchii dilatați ai căilor respiratorii au activitate crescută, care asigură permeabilitatea acestora. Oricum, în timpul somnului, tonusul muscular scade și căile respiratorii se îngustează. Sforăitul poate începe înainte de ocluzia căilor respiratorii și apare apneea. Apneele și hipopneele se termină în timpul trezirilor scurte din somn. Această trezire este uneori prea subtilă pentru a fi vizibilă pe electroencefalogramă, dar poate fi detectată prin accelerarea cardiacă, creșterea presiunii sangvine sau creșterea tonusului simpatic. Trezirea conduce la revenirea tonusului mușchilor dilatatori ai căilor aeriene superioare și astfel permeabilitatea căilor aeriene este reluată.
Factorii care predispun la SAHSO prin îngustarea faringelui includ obezitatea (la populația vestică aproximativ 50% din pacienții cu SAHSO au un index de masă corporală mai mare de 30 kg/m2) și scurtarea mandibulei și/sau maxilarului. Această modificare în forma maxilarului poate fi subtilă și poate avea caracter familial. Hipotiroidismul și acromegalia predispun la SAHSO prin îngustarea căilor respiratorii superioare ca urmare a infiltrației tisulare. Alți factori predispozanți pentru SAHSO includ sexul masculin și vârsta medie (40-65 ani), distrofia miotonică, sindromul Ehlers-Danlos și, posibil, fumatul.
Epidemiologie
Prevalența apneei de somn de tip obstructiv în țările dezvoltate este de 2-4%. Afecțiunea este puțin recunoscută și adesea nediagnosticată chiar și la pacienții simptomatici. SAHSO apare la aproximativ 1% din bărbații de vârstă medie și are o frecvență aproape pe jumătate la femei (subdiagnosticată; femeile pot avea rețineri în relatarea sforăitului; studii realizate predominant pe bărbați). Sindromul apare, de asemenea, în copilărie (de obicei asociat cu hipertrofia amigdaliană sau adenoidiană) și la vârstnici, deși frecvența este ușor mai scăzută la vârstele înaintate. Respirația neregulată în timpul somnului fără somnolență diurnă este mult mai frecventă, apărând probabil la un sfert din populația masculină de vârstă medie. Deoarece aceste persoane sunt asimptomatice, nu au SAHSO, dar există din ce în ce mai multe dovezi epidemiologice ale asocierii dintre neregularitatea respirației în timpul somnului și creșterea riscului vascular chiar și în afara somnului.
Manifestări clinice în apneea de somn obstructivă
Simptomele SAHSO includ:
- somnolență diurnă,
- deteriorarea vigilenței cu dificultate de concentrare,
- afectarea performanțelor cognitive și de șofat,
- depresie/iritabilitate/anxietate,
- senzație de sufocare în timpul somnului cu perturbarea acestuia (somn neodihnitor, trezire de mai multe ori pe noapte),
- gasping-ul,
- cefalee matinală,
- uscăciunea mucoasei bucale sau durere în gât la trezire,
- reflux gastroesofagian,
- hipertensiune,
- transpirații nocturne,
- nicturie,
- scăderea libidoului și
- impotență.
Sforăitul puternic, întrerupt și zgomotos în toate posturile (la aproximativ 80-85% din pacienții cu SAHSO) este raportat în mod tipic de partener. Cu toate acestea, majoritatea persoanelor care sforăie nu suferă de SAHSO, iar puțini dintre aceștia necesită o evaluare mai amplă. Frecvența acuzelor legate de somn și gradul somnolenței diurne se corelează în linii mari cu numărul și durata trezirilor nocturne.
Depresia și hipertensiunea arterială se asociază cu SAHSO, iar riscul de boală cardiovasculară poate fi crescut. Persoanele care sforăie au un risc de două ori mai mare decât populația generală de a dezvolta hipertensiune arterială sau diabet. De asemenea, la pacienții cu SAHSO se întâlnesc mai frecvent tulburări de ritm cardiac (bradicardie, asistolie) sau insuficiență cardiacă.
Somnolența diurnă poate varia de la ușoară la irezistibilă și poate fi de nediferențiat de cea din narcolepsie. Somnolența poate cauza incapacitate de muncă eficientă, poate afecta relațiile interpersonale și poate împiedica socializarea. Somnolența este periculoasă, cu un risc crescut de trei până la șase ori de accidente rutiere. Experimente cu persoane normale trezite în mod repetat din somn indică faptul că somnolența rezultă, cel puțin parțial, din întreruperea repetitivă a somnului asociată cu anomalii respiratorii.
Severitatea somnolenței poate fi evaluată cu ajutorul scorului Epworth al somnolenței. De foarte mare ajutor este istoricul somnului obținut de la partenerul pacientului. Somnolența diurnă apare atât în ASC, cât și în SAHSO.
Examenul clinic trebuie să includă o evaluare a: indexului de masă corporală, structurii maxilarelor și căilor aeriene superioare, tensiunii arteriale. Trebuie avute în vedere bolile sistemice care se pot asocia (acromegalia și hipotiroidismul).
Apneea de somn obstructivă se definește prin somnolență diurnă excesivă inexplicabilă prin alți factori, peste cinci episoade de hipopnee și apnee pe oră în timpul somnului și cel puțin două din următoarele:
- sforăit intens, întrerupt;
- înecare/sufocare/asfixie nocturnă;
- trezire nocturnă repetată;
- somn neodihnitor;
- fatigabilitate diurnă;
- alterarea puterii de concentrare.
1. Evenimente cardiovasculare și cerebrovasculare:
SAHSO crește presiunea sangvină medie din 24 de ore. Creșterea este mai mare la cei cu hipoxemie nocturnă recurentă, este de cel puțin 4-5 mmHg și poate fi crescută până la 10 mmHg la cei cu ma mult de 20% desaturări ale oxigenului arterial pe ora de somn. Această creștere rezultă probabil dintr-o combinație de creșteri bruște ale presiunii sangvine care acompaniază fiecare trezire la terminarea apneei/hipopneei și creșterea asociată a tonusului simpatic pe parcursul a 24 de ore.
Datele epidemiologice la populațiile normale indică faptul că o creștere a presiunii sangvine ar crește riscul de infarct miocardic cu aproximativ 20% și pe cel de accident vascular cerebral cu aproape 40%. Deși nu există studii controlate randomizate pe termen lung pentru a indica dacă acest lucru este adevărat la pacienții cu SAHSO, studiile observaționale sugerează o creștere a riscului cardiovascular și de accident vascular cerebral la pacienții cu SAHSO netratat. Mai mult, studiile epidemiologice sugerează risc vascular crescut la subiecții normali care prezintă creșterea frecvenței apneelor și hipopneelor în timpul somnului. Pacienții cu accident vascular cerebral recent au o frecvență mai mare de apnee și hipopnee în timpul somnului. Aceasta pare să fie în mare măsură o consecință, nu o cauză a accidentului vascular cerebral și să scadă în săptămânile după evenimentul vascular. Nu există dovezi că tratamentul apneelor și hipopneelor ameliorează rezultatul accidentului vascular cerebral.
2. Diabetul zaharat:
Asocierea SAHSO cu diabetul zaharat nu este cauzată doar de faptul că obezitatea este comună în ambele afecțiuni. Apneele și hipopneele frecvente în timpul somnului sunt asociate cu rezistență la insulină independent de obezitate. În plus, studii necontrolate sugerează că SAHSO poate agrava diabetul și că tratarea SAHSO la pacienții care au și diabet zaharat scade necesarul acestora de insulină.
3. Ficatul:
Disfuncția hepatică a fost, de asemenea, asociată cu neregularitatea respirației în timpul somnului. S-a descoperit că persoanele care nu consumă alcool și au apnee și hipopneei în timpul somnului prezintă creșterea enzimelor hepatice și mai multă steatoză și fibroză la biopsia hepatică, independent de greutatea corporală.
4. Riscul anestezic:
Pacienții cu SAHSO prezintă risc perioperator crescut, deoarece căile lor respiratorii superioare se pot obstrua în timpul perioadei de recuperare sau ca o consecință a sedării. Pacienții la care anesteziștii au dificultăți de intubare prezintă, mult mai probabil, neregularități ale respirației în timpul somnului. Astfel, anesteziștii trebuie să afle preoperator istoricul privind somnul pacientului și să ia precauțiile necesare la cei care pot avea SAHSO.
Indicatori clinici la pacientul somnolent
A. Sindrom de apnee/hipopnee de somn obstructivă (SAHSO):
Vârsta debutului este cuprinsă între 35-60 de ani. Nu asociază cataplexie (pierdere bruscă, mai mult sau mai puțin completă, a tonusului muscular, care antrenează, cel mai des, căderea la pământ a persoanei afectate, fără pierderea stării de conștiență). Somnul nocturn are durată normală, cu treziri ocazionale, sforăit zgomotos și asociază ocazional mahmureală matinală. Episoadele de somn diurn sunt, de obicei, puține, apar cel mai frecvent după-amiaza sau seara și au durata mai mică de o oră.
B. Narcolepsie:
Vârsta debutului este cuprinsă între 10-30 de ani. Narcolepsia asociază cataplexie. Somnul nocturn are durată normală, cu treziri frecvente și sforăit ocazional, asociind ocazional mahmureală matinală. Episoadele de somn diurn sunt, de obicei, multe, apar cel mai frecvent după-amiaza sau seara și au durata mai mică de o oră.
C. Hipersomnolență idiopatică (HSI):
Vârsta debutului este cuprinsă între 10-30 de ani. Nu asociază cataplexie. Somnul nocturn are durată prelungită, cu treziri rare și sforăit ocazional, asociind frecvent mahmureală matinală. Episoadele de somn diurn sunt, de obicei, puține, apar cel mai frecvent dimineața și au durata mai mare de o oră.
Cine este îndrumat la specialist pentru diagnostic:
Oricine are probleme de somnolență care nu sunt ușor explicate și rectificate prin luarea în considerare a diagnosticului diferențial trebuie îndrumat la un specialist în tulburări de somn. Ghidul pe care medicii îl utilizează pentru pacienții cu tulburări ale somnului îi include atât pe cei cu scorul de somnolență Epworth mai mare de 11, cât și pe cei cărora somnolența la muncă sau la volan le creează probleme. Scorul Epworth nu este o măsură perfectă pentru detectarea somnolenței, deoarece mulți din cei ale căror vieți sunt afectate de lupta împotriva somnolenței, dar care nu ațipesc, vor primi un scor Epworth scăzut corect. Pacientul și partenerul său oferă deseori scoruri divergente pentru somnolența pacientului și, în asemenea cazuri, trebuie folosit scorul mai mare.
Scorul de somnolență Epworth
Cât de des ți se întâmplă să ațipești sau să adormi, în următoarele situații, în contrast cu doar senzația de oboseală? Aceasta se referă la stilul dumneavoastră obișnuit de viață din ultimul timp. Chiar dacă nu ați făcut recent unele dintre aceste lucruri, încercați să înțelegeți cum v-ar afecta. Folosiți scala următoare pentru a alege cel mai potrivit număr pentru fiecare situație.
- 0 = nu aș adormi niciodată
- 1 = șansă slabă să ațipesc
- 2 = șansă moderată de ațipire
- 3 = șansă crescută de ațipire
Luați în considerare următoarele situații:
- stat și citit;
- privitul la televizor;
- stat inactiv într-un spațiu public (teatru, restaurant, cafenea);
- ca pasager într-o mașină timp de o oră, fără oprire;
- întins pentru odihnă după-amiaza, când circumstanțele o permit;
- stat și conversat cu cineva;
- stat liniștit după un prânz fără consum de alcool;
- într-o mașină, în timpul unei opriri de câteva minute în trafic.
Se acordă un scor fiecărei situații, apoi se face totalul. Scorul Epworth poate varia de la 0 la 24, în funcție de gradul de severitate al somnolenței.
Diagnosticul apneei de somn obstructive
Sindromul de apnee/hipopnee de somn obstructivă (SAHSO) necesită tratament de lungă durată și diagnosticul trebuie stabilit sau exclus cu certitudine. Acest lucru va fi punctat prin obținerea unui istoric adecvat al somnului de la pacient și de la partener, cu completarea chestionarului despre somn de ambele persoane, inclusiv scorul de somnolență Epworth. Trebuie investigat istoricul somnului la toți pacienții vârstnici, la cei cu simptome de asteno-adinamie diurnă și somnolență, la indivizii obezi sau supraponderali și la pacienții cu boli cronice ca hipertensiune (care poate fi produsă de SAHSO), insuficiență cardiacă (poate fi cauzată sau cauză pentru SAHSO) și atac (accident) vascular cerebral. Persoanele care prezintă doar sforăit, fără alte simptome și fără risc cardiovascular, nu necesită investigații suplimentare (cu scopul diagnosticării SAHSO). Examenul fizic trebuie să includă evaluarea obezității (IMC, perimetrul abdominal, circumferința cefei), a structurii maxilarelor, căilor respiratorii superioare (eventuală obstrucție nazală sau hipertrofie amigdaliană), presiunii sangvine (semne de hipertensiune prost controlată terapeutic), și a posibilelor cauze predispozante, inclusiv hipotiroidismul și acromegalia. Medicul trebuie să suspicioneze aceste diagnostic în cazul existenței simptomelor sau dacă pacientul asociază unii factori de risc pentru această boală.
La cei cu manifestări clinice corespunzătoare, testul diagnostic trebuie să demonstreze pauze de respirație recurente în timpul somnului. Testarea diagnostică trebuie să includă polisomnografia completă cu înregistrarea multiplelor semnale respiratorii și neurofiziologice în timpul somnului, efectuată într-un laborator de evaluare a somnului. Polisomnografia cuprinde măsurări continue ale efortului respirator prin pletismografie, determină fluxul aerian la nivelul nasului și gurii prin senzori de debit, măsoară saturația O2 prin puls-oximetrie și evaluează arhitectura somnului prin EEG (pentru stadiile somnului), electromiografia bărbiei (pentru hipotonie) și electro-oculograma pentru mișcările oculare rapide. De asemenea, pacientul este monitorizat video. ECG este util pentru surprinderea unor eventuale aritmii care apar în episodul apneic. Alți parametri evaluați sunt activitatea musculară a membrelor (pentru a descoperi cauze nerespiratorii ale trezirii din somn, cum sunt sindromul picioarelor neliniștite și tulburarea de mișcare periodică a membrelor) și poziția corpului (apnea poate apărea doar în decubit dorsal).
În diagnosticarea bolii sunt folosite numeroase dispozitive portabile, de mici dimensiuni care înregistrează frecvența cardiacă, fluxul aerian nazal sau saturația (pulsoximetru). Aceste tehnici de monitorizare se corelează bine cu polisomnografia, dar în cazul tulburărilor de somn coexistente (sindromul picioarelor neliniștite), acestea pot rămâne nediagnosticate.
În creștere, în special în afara SUA, cele mai multe teste diagnostice sunt studii limitate, cu înregistrarea patternurilor nocturne respirator și de oxigenare, fără înregistrare neurofiziologică. Aceste studii de somn limitate fără monitorizare neurofiziologică pot fi utilizate pentru screening. În mâinile experților produc rezultate bune la pacienți și sunt eficiente din punct de vedere al costurilor. Este sensibilă utilizarea unor asemenea studii limitate ale somnului ca teste diagnostice de primă linie și apoi se permite pacienților diagnosticați pozitiv să treacă la tratament. O abordare rezonabilă în prezent este ca pacienții cu somnolență diurnă semnificativă și supărătoare, dar studii limitate negative să efectueze polisomnografie completă pentru excluderea sau confirmarea SAHSO. Multe evenimente apneice anterioare etichetate ca apnee centrală s-au dovedit la studiile polisomnografice ca fiind evenimente obstructive în pofida absenței mișcărilor toraco-abdominale.
Tulburările respiratorii din timpul somnului sunt cuantificate prin intermediul unui indice de apnee-hipopnee (AHI). Acesta se obține prin împărțirea numărului total al episoadelor de apnee și hipopnee din timpul somnului, la durata somnului măsurată în ore. Valorile acestui indice se pot calcula pentru diferite stadii ale somnului. Mai există și indicele de tulburare respiratorie sau respiratory disturbance index (RDI) care reprezintă numărul de episoade pe oră cu scăderi ale saturației O2 de peste 3%. Un alt indice este cel de trezire (AI), care este egal cu numărul trezirilor pe ora de somn și se obține cu ajutorul EEG. Unu din cinci episoade de apnee nu se însoțește de trezire din somn. Pentru a pune diagnosticul de SAHSO este necesar un AHI mai mare de 5. Valorile peste 15 indică un nivel moderat al apneei de somn, iar valorile peste 30 indică un nivel sever al bolii. O persoană care sforăie are o probabilitate de până la 7 ori mai mare de a avea un AHI mai mare de 5.
Investigațiile suplimentare presupun teste imagistice ale tractului respirator superior, dozarea TSH, măsurarea glicemiei, determinarea presiunii intraoculare și alte explorări specifice bolilor asociate cu apneea de somn de tip obstructiv.
Diagnostic diferențial:
Cauzele somnolenței care trebuie diferențiate includ următoarele:
- Somn insuficient: reducerea cantitativă sau calitativă a duratei somnului din cauza unei igiene de somn necorespunzătoare; acesta este, de obicei, diagnosticat prin anamneză;
- Munca în ture: o cauză importantă a somnolenței, în special la persoanele cu vârsta peste 40 de ani;
- Cauze psihologice și psihiatrice: depresia este o cauză majoră a somnolenței;
- Medicamente: atât medicația stimulantă, cât și cea sedativă pot produce somnolență;
- Narcolepsia: de aproximativ 50 de ori mai puțin frecventă decât SAHSO, narcolepsia este, de obicei, evidentă din copilărie sau adolescență și este asociată cu cataplexia;
- Hipersomnolență idiopatică: aceasta este o afecțiune definită ca o stare caracterizată prin prelungirea duratei somnului și somnolență;
- Sindromul de alterare a fazei somnului: atât sindromul de întârziere a fazei somnului, cât și cel mai puțin frecvent de avansare a fazei sunt caracterizate prin somnolență la momentul adecvat al zilei;
- Boli cronice cardiovasculare (insuficiență cardiacă), respiratorii (astm bronșic, boală pulmonară obstructivă cronică), digestive (reflux gastroesofagian), endocrinologice (hipotiroidism) sau metabolice (diabet zaharat), împreună cu tratamentele lor aferente (diuretice, insulină);
- Abuz de alcool sau droguri;
- Alte tulburări primare de somn: sindromul picioarelor neliniștite, tulburarea de mișcare periodică a membrelor.
Tratamentul în apneea de somn obstructivă
Cine trebuie tratat?
Există dovezi de la studiile controlate randomizate că tratamentul îmbunătățește simptomele, somnolența, șofatul, cogniția, dispoziția, calitatea vieții și presiunea sangvină la pacienții care au un scor Epworth mai mare de 11, somnolență semnificativă și supărătoare la volan sau la lucru și mai mult de 15 episoade apneice și/sau hipopneice pe ora de somn. Pentru cei cu grade similare de somnolență și 5-15 evenimente pe ora de somn, studiile controlate randomizate indică ameliorarea simptomatologiei, inclusiv somnolența subiectivă, cu mai puține dovezi concludente care să indice câștiguri în cogniție și calitatea vieții. Rezultatele sunt mai puțin convingătoare în cazul SAHSO ușoară. Nu există dovezi ale ameliorării presiunii sangvine în acest grup. Nu există dovezi solide că tratând pacienții fără somnolență li se îmbunătățește simptomatologia, funcționarea sau presiunea sangvină și, astfel, tratamentul nu poate fi susținut pentru acest grup numeros, deși acest lucru se poate schimba odată cu studiile controlate randomizate ulterioare sau cu terapie mai puțin deranjantă.
Cum se tratează?
Tuturor pacienților diagnosticați cu SAHSO și partenerilor lor trebuie să li se explice afecțiunea și semnificația sa. Acest lucru trebuie însoțit de informații prezentate în scris și/sau de pe internet și de discuții despre implicațiile asupra reglementărilor locale privind conducerea autovehiculelor. Trebuie discutate predispozițiile ce pot fi rectificate. Acestea includ adeseori scăderea în greutate și reducerea consumului de alcool, ambele măsuri luate pentru reducerea greutății și deoarece alcoolul scade acut tonusul mușchilor dilatatori ai căilor aeriene superioare, predispunând astfel la obstrucția respirației. Medicația sedativă, care deteriorează de asemenea tonusul căilor aeriene, trebuie eliminată treptat cu atenție.
La început, tratamentul vizează factorii de risc care sunt implicați în dezvoltarea bolii. Unii dintre acești factori de risc pot fi modificați, precum obezitatea, consumul cronic de alcool sau de sedative, necomplianța terapeutică în cazul celorlalte boli cronice ale pacientului. Pierderea în greutate este esențială în tratamentul SAHSO, însă este dificilă și necesită multă implicare din partea pacientului, a medicului nutriționist sau a unui antrenor personal, în condițiile în care majoritatea indivizilor cu SAHSO sunt somnolenți și foarte des adinamici.
Tehnicile chirurgicale rezervate obstrucției tractului respirator superior (prin hipertrofie amigdaliană, polipoză nazală, macroglosie sau micrognație) reprezintă o altă opțiune terapeutică în cazul pacienților cu SAHSO.
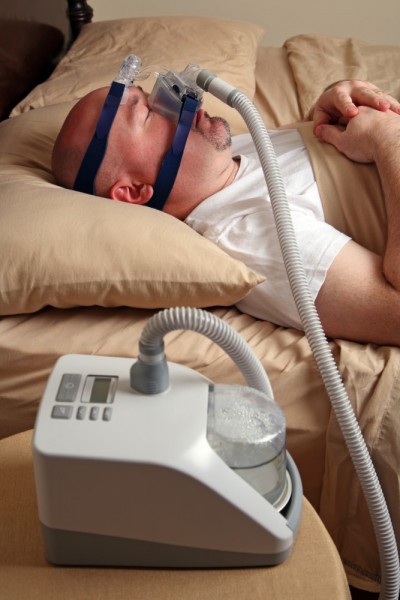
Tratamentul principal pentru SAHSO este ventilația cu presiune pozitivă continuă (CPAP). Sunt esențiale alegerea unei măști confortabile și titrarea cantității adecvate de CPAP. Fenomenul de uscare a mucoasei căilor aeriene legate de CPAP poate fi redus prin introducerea unui component de umidificare în sistemul CPAP.
Ca terapie alternativă pentru SAHSO, se poate folosi o atelă de repoziționare a mandibulei (dispozitiv oral) pentru a lărgi zona faringiană. Se pot efectua o serie de proceduri chirurgicale în SAHSO, de exemplu chirurgia bariatrică la pacienții obezi, tonsilectomia, intervenții chirurgicale la nivelul maxilarului sau al faringelui. Traheostomia este o terapie curativă deoarece ocolește obstrucția căilor aeriene superioare, dar nu se folosește de obicei. Nu există tratament medicamentos care să reducă episoadele de apnee, dar modafinilul poate reduce somnolența.
Prin tratament se urmărește reducerea numărului de episoade cu hipoxie (deci și reducerea AHI) și normalizarea arhitecturii somnului (fără treziri/fragmentări). Este necesar un tratament individualizat în funcție de pacient și de gradul disfuncției existente. Obținerea vindecării presupune dispariția simptomatologiei și reducerea valorii indicelui de apnee-hipopnee sub 10/ora. Somnolența moderată sau severă reprezintă un factor de prognostic favorabil, cu un nivel ridicat al succesului terapeutic.
A. Presiunea pozitivă continuă a căilor aeriene (CPAP):
Terapia CPAP funcționează prin menținerea căilor respiratorii deschise în timpul somnului, de obicei cu o presiune de 5-20 mmHg (3-15 cm H2O). Severitatea bolii nu se corelează cu necesarul presional.
CPAP este util pentru ameliorarea funcției neurocognitive și a presiunii arteriale, în ciuda valorii AHI. La întreruperea CPAP, simptomatologia va reapărea în decurs de câteva zile. Totuși, întreruperi de scurtă durată a terapiei cu CPAP pentru rezolvarea unor afecțiuni acute sunt în general bine tolerate de către pacient. Terapia cu CPAP are de cele mai multe ori o durată nedefinită. În orice caz, aceasta este o terapie deranjantă și trebuie atenție în explicarea necesității tratamentului pentru pacienți și partenerii lor și susținere intensă cu telefoane și indicații on-line, precum și verificări regulate. Nereușita CPAP-ului nazal se datorează frecvent necomplianței pacientului. Inițierea trebuie să includă găsirea celei mai potrivite măști din varietatea mai multor producători și încercarea sistemului pentru cel puțin 30 de minute în timpul zilei pentru a pregăti testul de noapte. Un studiu monitorizat peste noapte pentru CPAP este folosit la identificarea presiunii necesare de a menține permeabile căile respiratorii ale pacientului. Dezvoltarea dispozitivelor CPAP cu presiune variată s-a produs într-un studiu de laborator al CPAP neobligatoriu, dar tratamentul trebuie inițiat într-un mediu de suport. Ulterior, pacienții pot fi tratați cu dispozitive CPAP cu presiune fixă setată la presiunea determinată sau cu dispozitive inteligente CPAP de autoajustare. În sindromul de obezitate-hipoventilație este necesară asistarea procesului inspirator prin intermediul unei presiuni pozitive variabile, astfel crescând și presiunea pozitivă continuă la nivelul căilor respiratorii. Principalul efect advers al CPAP este uscarea căilor respiratorii, care poate fi contracarată prin folosirea unui umidificator încălzit integral. Utilizarea CPAP este imperfectă, dar aproximativ 94% din pacienții cu SAHSO severă folosesc în continuare această terapie după 5 ani de monitorizare obiectivă.
B. Atele de repoziționare a mandibulei (ARM):
Denumite și dispozitive orale, ARM funcționează prin menținerea mandibulei în prognatism, prevenind căderea posterioară a acesteia în timpul somnului, și a limbii orientate anterior (înainte), lărgind astfel căile respiratorii faringiene. Studii controlate randomizate au arătat că ARM ameliorează respirația în timpul somnului, somnolența diurnă și presiunea sangvină la pacienții cu SAHSO. Sunt utilizate pentru tratamentul sforăitului, cât și pentru tratamentul SAHSO. Având în vedere că există multe dispozitive cu design diferit, fără a li se cunoaște eficiența relativă (raportată la cost), aceste rezultate nu pot fi generalizate la toate ARM. Nu există momentan indicații specifice pentru aceste dispozitive orale. Rapoartele proprii despre folosirea dispozitivelor pe termen lung sugerează rate mari de abandon.
C. Intervenții chirurgicale:
Pacienții care sunt refractari la metodele non-invazive de tratament necesită tratament chirurgical. Patru forme de intervenții chirurgicale au un rol în SAHSO, deși trebuie amintit că acești pacienți prezintă risc perioperator crescut. Chirurgia bariatrică poate fi curativă în obezitatea morbidă. Amigdalectomia poate fi foarte eficientă la copii, dar rareori la adulți. Traheostomia este curativă, dar rar folosită din cauza ratei de morbiditate asociate, dar nu trebuie omisă în cazurile severe (indicație de ultimă linie). Aceasta șuntează nivelul obstrucției în timpul somnului. Se indică la pacienții cu SAHSO severă și/sau hipopnee de somn obstructivă (exemplu: în cordul pulmonar cronic). Poate dura peste un an până la vindecarea stomei. Chirurgia de avansare a maxilarului (în special osteotomia maxilo-mandibulară) este eficientă la pacienții cu retrognatism (poziționare posterioară a mandibulei) și trebuie luată în calcul în special la pacienții tineri și slabi. Nu există dovezi solide că intervențiile chirurgicale faringiene, inclusiv uvulo-palato-faringoplastia sau UPPP (prin tehnici cu bisturiu, laser sau termice) ajută pacienții cu SAHSO. Acest procedeu chirurgical presupune rezecția unui fragment de țesut submucos de la nivelul arcului palatoglos până la plicile aritenoepiglotice, incluzând rezecția amigdalelor, pentru a lărgi calea aeriană. Cei cu obezitate morbidă sau cu o îngustare anatomică la nivelul căilor aeriene pot să nu prezinte ameliorare după UPPP. Mai frecvent, apneea de somn nu se mai recunoaște în urma UPPP, prin absența sforăitului.Obstrucțiile silențioase pot prezenta un grad de severitate similar cu cel al episoadelor de apnee preoperatorii. Există și alte proceduri auxiliare, precum glosectomia mediană.
În cazul sforăitului intens sunt recunoscute ca metode de tratament uvuloplastia asistată laser, precum și ablația prin radiofrecvență, care reduc intensitatea sforăitului cu aproximativ 70-80%. Singurul dezavantaj este reprezentat de o reducere a eficienței după primul an de la intervenție. O metodă recent introdusă constă în stimularea căilor aeriene superioare. Noul dispozitiv este utilizat în formele moderate și severe de SAHSO care nu pot tolera terapia cu CPAP sau BiPAP. Un generator de impulsuri de mici dimensiuni este implantat subcutanat în porțiunea superioară a toracelui. Acesta detectează tiparele respiratorii din timpul somnului și atunci când este necesar, stimulează nervul care controlează mișcarea limbii. Această nouă metodă a îmbunătățit simptomatologia și calitatea vieții în cazul pacienților cu SAHSO.
Alt tratament minim invaziv sunt implanturile, care presupun plasarea a trei tije de poliester la nivelul palatului moale. Prin aceste inserții se consolidează și se susțin țesuturile palatului moale, cu reducerea colapsului căilor respiratorii superioare și a sforăitului. Acest tratament este recomandat doar pentru cazurile moderate de SAHSO.
D. Medicație:
Din nefericire, niciun medicament nu este util din punct de vedere clinic în prevenirea sau reducerea apneelor sau hipopneelor. Până în prezent au fost utilizate mai multe medicamente ca stimulente ale ventilației (antidepresive triciclice, teofilina), însă acestea nu pot fi indicate de rutină din cauza eficacității limitate sau a indicelui terapeutic scăzut. O ameliorare marginală a somnolenței la pacienții care rămân somnolenți în ciuda CPAP poate fi produsă de modafinil sau armodafinil (stimulante ale sistemului nervos central), sau de un inhibitor al recaptării dopaminei / norepinefrinei, precum solriamfetol, dar valoarea clinică este discutabilă și costul financiar este semnificativ.
Variante de tratament:
CPAP și ARM sunt terapiile cele mai folosite la nivel global și cu cele mai bune rezultate. Comparații directe din studiile clinice randomizate indică rezultate mai bune cu CPAP în ceea ce privește apneele și hipopneele, oxigenarea nocturnă, simptomele, calitatea vieții, dispoziția și vigilența. Aderența la CPAP este în general mai bună decât la ARM și există dovezi că CPAP ameliorează șofatul, în timp ce despre ARM nu există asemenea date. Astfel, CPAP este tratamentul actual de elecție. În orice caz, ARM reprezintă terapia de linia a doua bazată pe dovezi la pacienții cu eșecul CPAP. La pacienții tineri, slabi, trebuie luată în considerare și intervenția de avansare maxilo-mandibulară.
În cazul mijloacelor complementare de tratament nu există suficiente studii care să le dovedească valoarea terapeutică. Răspunsul favorabil la oxigenoterapie nu poate fi prezis, dar cefaleea matinală și acidoza respiratorie sunt recunoscute ca și așa numite complicații ale administrării de O2. Există și spray-uri pentru sforăit sau dispozitive pentru dilatarea căilor nazale, care nu au un beneficiu dovedit în literatura de specialitate.
De asemenea, este foarte importantă educația pacientului și a familiei acestuia, oferindu-le suficiente informații pentru a accepta planul terapeutic, chiar și traheostomia necesară în cazul pacienților refractari la celelalte metode de tratament. Există și grupuri de sprijin pentru pacienții cu SAHSO, care oferă informații și suport adecvat în ceea ce privește tratamentul individualizat al pacientului, într-o manieră cât mai eficientă.
Resurse sanitare:
Pacienții cu SAHSO netratată reprezintă utilizatori importanți ai serviciilor medicale și șoferi periculoși. De asemenea, ei lucrează sub nivelul potențialului lor. Tratamentul SAHSO cu CPAP este eficient în ceea ce privește reducerea costurilor de asistență medicală a bolilor asociate și a accidentelor asociate.
Prognosticul apneei de somn obstructive:
Prognosticul este favorabil cu un tratament adecvat, dar SAHSO netratată, atât de comună prin subdiagnosticarea frecventă, poate da sechele pe termen lung, precum hipertensiunea arterială prost controlată și insuficiența cardiacă. Efectele hipersomnolenței, cum sunt pierderea slujbei și disfuncția sexuală, pot afecta familia în mod considerabil.
Probabil cel mai important este că somnolența diurnă excesivă reprezintă un factor de risc major pentru accidentări grave și deces prin accidente rutiere. Pacienții cu acest simptom ar trebui de aceea avertizați asupra pericolului conducerii autovehiculelor și a angajării în anumite activități în timpul atacurilor de somn. În plus, stopul cardiac perioperator a fost atribuit SAHSO, probabil prin efectele anestezicelor după suprimarea ventilației mecanice la acești pacienți, care ar trebui să informeze anestezistul asupra diagnosticului de SAHSO înaintea unei intervenții chirurgicale și trebuie să se aștepte să primească oxigen cu presiune pozitivă continuă (CPAP) în timpul spitalizării.
II. Apneea de somn centrală:
Apneele de somn centrale (ASC) sunt pauze respiratorii cauzate de lipsa efortului respirator. ASC constituie un grup heterogen de afecțiuni caracterizate prin modificări ale controlului nervos respirator sau abilității scăzute de a respira, fără obstrucția căilor aeriene. Majoritatea acestor afecțiuni produc modificări asimptomatice ale modelului respirației în timpul somnului. Apar ocazional la indivizii normali, în particular la debutul somnului și în timpul somnului cu mișcări oculare rapide (REM) și cresc tranzitor după ascensiunea la altitudine.
ASC recurentă este mult mai frecvent descoperită în prezența insuficienței cardiace sau a bolii neurologice, în special accident vascular cerebral. Sindromul de somn spontan central este rar și poate fi clasificat pe baza PCO2 arteriale.
Există două tipuri de pacienți cu apnee de somn de tip central. În primul caz, pacienții asociază hipercapnia și hipopneea, manifestate ca și capacitate respiratorie scăzută. Sunt multe cauze cunoscute, printre care avem leziunile nervoase centrale (infarcte ale trunchiului cerebral, malformația Arnold-Chiari, encefalitele), bolile neuromusculare (scleroză laterală amiotrofică, sechele post-poliomielită, distrofii musculare) și deformările peretelui toracic (cifoscolioza).
ASC hipercapnică apare împreună cu diminuarea stimulului ventilator în blestemul lui Ondine (hipoventilație centrală alveolară). În al doilea caz, pacienții au hiperpnee, cu normo- sau hipocapnie, apneea fiind indusă de somn, iar respirația este una periodică. Pacienții cu ASC normocapnică spontană au PCO2 arterială normală sau scăzută la trezire, cu răspunsuri respiratorii prompte la hipercapnie. Această combinație determină un control ventilator instabil, cu subiecți respirând aproape de sau sub pragul lor apneic pentru PCO2 în timpul somnului. Această tendință apneică este compusă din cicluri de hiperventilație indusă de trezire, determinând mai departe hipocapnie. Un model compatibil cu acest tip de apnee de somn centrală este respirația Cheyne-Stokes, cauzată cel mai probabil de o insuficiență circulatorie cerebrală, care determină o detecție tardivă a acidozei/hipoxiei (inducând hiperpnee) și a alcalozei/hipocapniei (generând apnee) de către centrii respirației. Cauzele sunt multiple: durere, insuficiență cardiacă, sindrom anxios sau altitudine ridicată.
Manifestări clinice:
Apneea de somn de tip central este frecvent asimptomatică, fiind observată de anturajul pacientului (familie, prieteni, îngrijitori) care sesizează pauze respiratorii de lungă durată, numeroase respirații superficiale și un somn agitat. Pacienții pot prezenta insomnie de menținere a somnului, care este relativ neobișnuită în SAHSO. La cei cu hipercapnie se întâlnește frecvent cefaleea matinală, somnolența diurnă și letargia.
Investigații:
Multe apnee anterior etichetate de tip central din cauza absenței mișcărilor toraco-abdominale sunt de fapt obstructive, identificarea mișcării fiind dificilă, în special la persoanele obeze. ASC poate fi identificată cu certitudine doar dacă este înregistrată fie presiunea esofagiană, fie electromiograma mușchilor respiratori și indică absența în timpul evenimentelor.
Medicul are suspiciunea de SAHSO în urma dialogului cu pacientul și cu anturajul acestuia (anamneză), iar confirmarea bolii se face prin metoda polisomnografică. Utilitatea polisomnografiei este limitată în cazul în care apneea de somn centrală nu se manifestă simptomatic sau dacă există o legătură precisă cu o altă afecțiune a pacientului. Investigațiile imagistice ale SNC sunt necesare pentru identificarea posibilelor leziuni de la acest nivel.
Tratamentul ASC
Implică managementul afecțiunilor predispozante/subiacente (exemplu: insuficiența cardiacă congestivă). La unii pacienți cu ASC, poate fi eficientă CPAP, care poate îmbunătăți rezultatul, dar este dificil de inițiat și nu a demonstrat ameliorarea supraviețuirii. Pacienții cu ASC normocapnică spontană (produsă de obicei de altitudinea înaltă) pot fi tratați cu acetazolamidă. La o minoritate de pacienți, CPAP este eficientă, probabil datorită faptului că la anumiți pacienți cu SAHSO, colapsul faringian inițiază inhibarea reflexă a respirației și acesta este prevenit prin CPAP. De asemenea, trebuie încercate administrarea de oxigen și ventilația nocturnă nazală cu presiune pozitivă. În caz de apnee de somn centrală de tip congenital se poate realiza o electrostimulare a nervului frenic, dacă copilul are mai puțin de 2 ani.
- Tulburarile de somn in legatura cu respiratia
- Hipersomnia - somnolenta excesiva
- Insomnia primara
- Somnambulismul
- Tulburarea ritmului circadian de somn
- Cosmarul
- Tulburarile somnului la femei
- Parasomniile
- Apneea obstructiva in somn
- Sindromul Pickwick
- Sindromul picioarelor nelinistite si tulburarea de somn
- Apnee (absenţa respiraţiei spontane pentru o perioadă de timp)
- Astenie de primavara?
- Tulburari de somn!
- Ajutor! Insomnii
- Exista si contraindicatii?
- Treziri neobisnuite in timpul noptii insotite de comportament bizar
- Tulburari de odihna- stare de oboseala permanenta
- Probleme cu respiratia de la coroane?
- Insomnie. Somn agitat în reprize
- Paralizie brusca insotita de tremur.Ar putea fi o problema de sanatate?